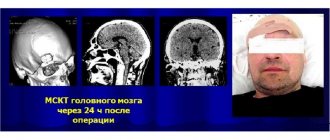
30 мая 2021 г.
Левосторонний и правосторонний гемипарез – это такое патологическое состояние человека, которое сопровождается потерей чувствительности определенных частей тела, ослабленностью мышц с одной из сторон туловища. Чаще всего такая ситуация возникает в результате функциональных нарушений коры головного мозга, спинальных травм разной степени тяжести. По статистике большинство случаев наблюдаются в раннем детстве, но заболевание диагностируется и у взрослых, особенно в пожилом возрасте. Гемипарез – достаточно опасная болезнь, но отлично поддающаяся комплексному лечению, а вовремя начатая терапия максимально снижет риск возникновения осложнений.
Причины и факторы риска
Гемипарез может иметь первичное или вторичное происхождение – развиваться как самостоятельное заболевание или быть следствием другой болезни, являться одним из ее симптомов. Его можно диагностировать и в восстановительном периоде после гемиплегии. Причину проще определить по месту локализации проблемы, уточнив какая из сторон поражена – левая или правая.
Наиболее вероятными причинами гемипареза считаются:
- инсульт – закупорка или разрыв сосудов головного мозга с последующим кровоизлиянием;
- доброкачественные или злокачественные опухоли – в процессе роста сдавливают близлежащие ткани, повреждают здоровые клетки;
- черепно-мозговые травмы – ушибы, сотрясения мозга сопровождаются отмиранием участков тканей;
- энцефалиты – большая группа инфекционных болезней, сопровождающихся воспалением головного мозга, неврологическими расстройствами;
- эпилептические состояния – особенно опасно, когда очередной приступ заканчивается спазмом скелетных мышц, что неизбежно приводит к параличу;
- мигрень – сильнейшая головная боль неясной этиологии, способна вызвать гемипарез только в особо тяжелых случаях;
- рассеянный склероз – способствует разрушению защитных оболочек нервов, вызывая их поражение;
- атрофия тканей головного мозга – данный процесс вызывает отмирание нейронов, что неизбежно приводит к нарушениям чувствительности частей тела;
- сахарный диабет – его тяжелое течение становится причиной судорожного сокращения сосудов головного мозга;
- детский церебральный паралич – в этом случае гемипарез считается врожденным, полученным внутриутробно или во время родов.
В каких мышцах может развиваться паралич?
Параличи, в зависимости от повреждения того или иного отдела нервной системы, могут развиваться в разных частях тела. Параличи в разных группах мышц имеют следующие названия:
- паралич одной верхней или нижней конечности – моноплегия;
- паралич обеих ног или рук – параплегия, (возникает при повреждении спинного мозга);
- паралич левой или правой половины тела – гемиплегия, (развивается у пациентов, страдающих инсультом);
- тетраплегия – паралич всех четырёх конечностей,
- паралич мимической мускулатуры лица неврологи называют прозопоплегией.
Формы гемипареза
По происхождению выделяют две формы гемипареза:
- врожденную;
- приобретенную.
По месту локализации заболевание подразделяют на:
- центральный гемипарез – вызывается патологией пирамидного пути на участке от КГМ до передних рогов спинного мозга;
- периферический гемипарез – возникает в результате повреждения ядер черепно-мозговых нервов, клеток передних рогов спинного мозга.
Преимущественно гемипарезом поражается противоположная повреждению сторона, что объясняется перекрещиванием нервов на участке, где продолговатый мозг переходит в спинной. Но встречаются случаи пареза именно на стороне повреждения.
По месту поражения болезнь классифицируется на:
- правосторонний гемипарез – наиболее часто встречающийся вариант, диагностируемый у взрослых и сопровождающийся нарушением речи; расстройства проявляются в легкой или тяжелой степени выраженности;
- левосторонний гемипарез – преимущественно встречается в детском возрасте, так как является одним из симптомов ДЦП, для этой формы характерны нарушения психики.
Отдельно выделяют в классификации спастический гемипарез, затрагивающий только конечности на одной стороне тела.
По характеру течения болезни выделяют:
- острую форму – развивающуюся в короткий срок;
- подострую – медленно прогрессирующую.
По степени тяжести гемипарез подразделяют на:
- легкий;
- умеренный;
- глубокий.
Гемипарез по степени поражения диагностируют с учетом набранных баллов:
- 5 баллов – двигательная активность в полной мере сохранена, сила в мышцах нормальная;
- 4 балла – объем движений полностью сохранен, сила в мышцах незначительно утрачена;
- 3 балла – двигательная активность нарушена существенно, но мышцы с трудом преодолевают силу трения, то есть конечность может оторваться от поверхности;
- 2 балла – движения минимально сохранены, конечности могут двигаться по плоскости, не отрываясь от нее;
- 1 балл – мышечная активность слегка заметна, движения в конечностях практически отсутствуют;
- 0 баллов – двигательной активности нет, наблюдается полный паралич.
Глава 6. Паралич и другие двигательные расстройства
Общие представления
Потеря способности контролировать движения произвольной мускулатуры обычно описывается больными как «мышечная слабость» или как затруднения, которые можно интерпретировать как «потерю проворства». Диагностический подход к проблеме начинается с определения того, какая часть нервной системы поражена. Важно выяснить, возникает ли слабость от заболевания верхних мотонейронов (мотонейронов в коре мозга и их аксонов, опускающихся сквозь подкорковое белое вещество, внутреннюю капсулу, ствол мозга и далее по спинному мозгу) или же от заболевания «двигательной единицы» (нижних мотонейронов в вентральных рогах спинного мозга и их аксонов в спинномозговых корешках и периферических нервах, нервномышечной передачи и скелетной мускулатуры). [Каждая двигательная нервная клетка с помощью древовидных ветвлений концевых частей ее волокон контактирует со многими мышечными волокнами: вместе они образуют «двигательную единицу». — Прим. перев.
Общая характеристика: дисфункция верхних (центральных) мотонейронов — повышенный мышечный тонус (спастичность), повышенные глубокие сухожильные рефлексы, положительный симптом Бабинского.
Дисфункция нижних (периферических) мотонейронов: сниженный мышечный тонус, сниженные рефлексы, мышечная атрофия.
В табл. 12-1 представлены симптомы мышечной слабости и другие проявления, возникающие при поражении различных участков нервной системы. В табл.12-2 — наиболее частые причины мышечной слабости в связи с первичной локализацией поражения.
Оценка
Из анамнеза обращают внимание на скорость развития мышечной слабости, наличие нарушений чувствительности и других неврологических симптомов, информацию о применении лекарств, предрасполагающие факторы и семейный анамнез. При физикальном обследовании следует определить локализацию поражения в соответствии с критериями, изложенными ранее, и в табл. 12-1.
При поражении головного или спинного мозга для распознавания причин заболевания важны такие исследования, как КТ, МРТ, миелография, особенно при структурных и демиелинизирующих процессах. Люмбальная пункция диагностически значима при демиелинизирующих и инфекционных процессах; исследование сыворотки крови и мочи — при расстройствах питания и интоксикациях; биопсия пораженной ткани — для дифференциальной диагностики между опухолевым и инфекционным процессом.
Таблица 12-1 Клинические различия мышечной слабости при поражении различных отделов нервной системы
| Локализация поражения | Клинические признаки мышечной слабости | Сопутствующие симптомы |
| ВЕРХНИЙ МОТОНЕЙРОН (центральный паралич) | ||
| Кора головного мозга | Гемипарез (лицо и рука преимущественно, или нога преимущественно) | Односторонняя потеря чувствительности, судороги, гомонимная гемианопсия или квадрантная гемианопсия, афазия, апраксия |
| Внутренняя капсула | Гемипарез (лицо, рука, нога могут быть затронуты в равной степени) | Одностороннее снижение чувствительности, гомонимная гемианопсия или квадрантная гемианопсия |
| Ствол головного мозга | Гемипарез (рука и нога; лицо может быть совсем не вовлечено) | Головокружение, тошнота и рвота, атаксия и дизартрия, нарушение движений глазных яблок, нарушение черепной иннервации, нарушение сознания, синдром Горнера |
| Спииной мозг (поражение обеих половин) | Тетрапарез, если страдают верхние и средние шейные отделы; нижний парапарез, если страдают нижние шейные и грудные отделы | Уровень чувствительных расстройств; дисфункция прямой кишки и мочевого пузыря |
| Спинной мозг (поражение одной половины) | Гемипарез ниже уровня поражения (синдром Броун-Секара) | Потеря болевой чувствительности на противоположной стороне, тактильной и мышечно-суставной на стороне поражения ниже его уровня |
| «ДВИГАТЕЛЬНАЯ ЕДИНИЦА» (периферический паралич) | ||
| Стволовые и спинальные мотонейроны | Слабость мышц, иннервируемых мотонейронами двигательного ядра черепного нерва или переднего рога спинального сегмента | Фасцикуляции и фибрилляции страдающих мышц и их атрофия; нарушения чувствительности в соответствующих дерматомах |
Таблица 12-1 Клинические различия мышечной слабости при поражении различных отделов нервной системы
(продолжение)
| Локализация поражения | Клинические признаки мышечной слабости | Сопутствующие симптомы |
| Корешок спинного мозга | Слабость мышц, иннервируемых корешком черепного нерва или спинного мозга | Потеря чувствительности и корешковая боль в соответствующем дерматоме |
| Периферический нерв Полиневропатия | Периферическая мышечная слабость больше в стопах, чем в кистях; характерна симметрия | Периферические нарушения чувствительности, обычно в стопах в большей степени, чем в кистях |
| Мононевропатия | Мышечная слабость соответственно зоне иннервации отдельного нерва | Потеря чувствительности и боли в зоне иннервации отдельного нерва |
| Нервно-мышечное соединение | Патологическая мышечная утомляемость, часто в сочетании с нарушением зрения в виде диплопии и птоза | Нарушений чувствительности нет; рефлексы в норме |
| Мышцы | Слабость (чаще) проксимальных мышц | Нет нарушений чувствительности, при выраженном поражении — снижение рефлексов; может быть боль в мышцах при пальпации |
Разобраться в поражении «двигательной единицы» помогают электромиогра-фия и исследование скорости проведения импульса по нервным волокнам. В результате удается дифференцировать поражения различных компонентов «двигательной единицы». МРТ или миелография важны для оценки структурных причин заболеваний нервных корешков: исследование мочи и сыворотки крови для исключения системных поражений могут быть дополнены анализом спинномозговой жидкости; КК сыворотки — индикатор поражения мышечной ткани; биопсия нервной ткани используется редко, но биопсия мышечной ткани диагностически значима для многих мышечных заболеваний.
Таблица 12-2 Распространенные причины мышечной слабости
ВЕРХНИЕ МОТОНЕЙРОНЫ (ЦЕНТРАЛЬНОЕ ПОРАЖЕНИЕ)
Кора: ишемия, кровоизлияние, повреждение коры в результате интрацеребрального патологического процесса (первичный или метастатический рак, абсцесс); повреждение коры экстрацеребральным патологическим процессом (субдуральная гематома); дегенерация (боковой амиотрофический склероз).
Подкорковое белое вещество или внутренняя капсула: ишемия, кровоизлияние, повреждение ткани интрацеребральным патологическим процессом (первичный или метастатический рак, абсцесс); патоиммунный процесс (рассеянный склероз); инфекция (прогрессирующая многоочаговая лейкоэнцефалопатия).
Ствол головного мозга: ишемия, патоиммунный процесс (рассеянный склероз). Спинной мозг: компрессия (шейный спондилёз, метастазы рака, эпидуральный абсцесс); патоиммунный процесс (рассеянный склероз, поперечный миелит); инфекция (миелопатия при СПИДе, миелопатия, обусловленная HTLV-1, tabes dorsalis); дефицит питания (подострая комбинированная дегенерация).
«ДВИГАТЕЛЬНАЯ ЕДИНИЦА» (ПЕРИФЕРИЧЕСКОЕ ПОРАЖЕНИЕ)
Мотонейроны спинного мозга: дегенерация (боковой амиотрофический склероз);
инфекция (полиомиелит).
Спинномозговой корешок: компрессия (дегенеративное заболевание диска); патоиммунный процесс (синдром Гийена — Барре), инфекция (полирадикулопатия, ассоциированная со СПИДом, болезнь Лайма)
Периферический нерв: метаболическое поражение (сахарный диабет, уремия, порфи-рия); токсическое поражение (этанол, тяжелые металлы, обилие лекарств, дифтерия); дефицит питания (дефицит цианокобаламина); патоиммунный процесс (паранеопласти-ческий, парапротеинемия); инфекция (ассоциированная со СПИДом полиневропатия, множественная мононевропатия); компрессия нерва.
Нервно-мышечная передача: патоиммунный процесс (myasthenia gravis); токсическое воздействие (ботулизм, аминогликозиды).
Мышцы: воспаление (полимиозит, включая генерализованный миозит); дегенерация (мышечная дистрофия); токсическое поражение (глюкокортикоиды, этанол, азатиоприн); инфекция (трихинеллез); обменные поражения (гипотиреоз, периодический паралич); врожденные болезни (болезнь центрального стержня).
Двигательные расстройства
Двигательные расстройства часто делят на акинетические ригидные формы, при которых отмечаются мышечная скованность и замедленность движений, и гиперкинетические формы, когда выражены непроизвольные движения. В любом случае мышечная сила, как правило, сохраняется.
Большинство двигательных расстройств возникает в результате нарушения функциональной активности медиаторов в базальных ганглиях, патогенез может 6ып> различным. Наиболее частые причины: дегенеративные заболевания (врожденные или идиопатические), возможно, спровоцированные приемом лекарств, несостоятельность систем органов, инфекции ЦНС или ишемия базальных ганглиев. Ниже представлен краткий обзор клинических аспектов основных категорий двигательных расстройств.
Брадикинезия
Неспособность больного начинать движение или легко и быстро выполнять обычные произвольные движения. Отмечаются замедленность движений, уменьшение количества автоматических движений, таких как размахивание руками при ходьбе и моргание. Это обычно указывает на болезнь Паркинсона.
Тремор
Ритмичные колебания части тела относительно фиксированной точки, обычно наблюдается тремор дистальных отделов конечностей и, реже, головы, языка или нижней челюсти. Тремор можно подразделить на виды в зависимости от локализации и амплитуды движений. Чаще всего встречается крупноразмашистый тремор в покое — 4-5 мышечных сокращений в 1 с, что является признаком болезни Паркинсона; выраженный постуральный (тонический) тремор с периодичностью 8-10 мышечных сокращений в 1 с может быть гипертрофированным вариантом физиологического тремора или признаком эссенциального наследственного тремора, характерного для нескольких членов одной семьи. Для лечения последнего применяют пропранолол (анаприлин) или примидон (гексамидин).
Астериксис
Быстрые аритмичные движения, прерывающие фоновые произвольные сокращения мускулатуры, обычно это быстрые сгибания и разгибания кистей вытянутых вперед рук. Этот «печеночный хлопок» (при печеночной недостаточности) может наблюдаться также при лекарственной энцефалопатии, при несостоятельности некоторых систем органов или инфекции ЦНС. Лечение должно быть направлено на заболевание, лежащее в основе тремора.
Миоклонус
Кратковременные аритмичные мышечные сокращения или подергивания. Как и астериксис, обычно является признаком рассеянной энцефалопатии, иногда отмечается после кратковременной остановки сердца, когда распространенная гипоксия мозга вызывает многоочаговый миоклонус. Эффективно лечение следующими препаратами: клоназепам, вальпроат, баклофен.
Дистония
Непроизвольная длительная поза или малоизменяемые фиксированные патологические позы. Они часто нелепы, вычурны, с насильственным сгибанием или разгибанием в отдельных суставах. Дистонии носят генерализованный или очаговый характер (спастическая кривошея, блефароспазм). Симптоматическое лечение проводят высокими дозами антихолинергических препаратов, бензодиазепинов, бакло-фена и антиконвульсантов. Локальные инъекции ботулотоксина эффективны при некоторых очаговых дистониях.
Хореоатетоз
Комбинация хореи (быстрые, порывистые движения) и атетоза (медленные судорожные движения). Эти два типа патологических движений сосуществуют, хотя один из компонентов может быть выражен в большей степени. Хореические симптомы преобладают при непроизвольных движениях ревматической (болезнь Сиден-гама) хореи и болезни Гентингтона. Атетоз доминирует в картине некоторых форм церебрального паралича. Длительный прием нейролептиков может вести к медленной дискинезии, в симптоматике которой хореоатетоз охватывает мускулатуру щек, языка и нижней челюсти. В лечении применяют бензодиазепины, резерпин, низкие дозы нейролептиков, хотя результаты часто разочаровывают.
Тики
Стереотипные, бессмысленные движения, как моргание, чихание или покашливание. Синдром Жилля де ля Туретта встречается редко, протекает тяжело. Его клиническая картина включает моторные тики (конвульсии лица, шеи, плечей), головные тики (хрюканье, произнесение слов), «поведенческие тики» (копролалия, эхолалия). Причины синдрома неизвестны. Лечение галоперидолом обычно снижает частоту и выраженность проявлений синдрома.
Симптомы
Врожденный гемипарез, симптомы которого отличаются от приобретенного, чаще всего проявляется на первом году жизни, когда отстает двигательная активность, наблюдаются расстройства речевого и интеллектуального характера. Среди ранних симптомов заболевания стоит выделить:
- невозможность произвести симметричные движения конечностями;
- ограничение активности с пораженной стороны;
- ярко выраженную асимметрию рефлекса Моро;
- отсутствие опоры на больную сторону у ребенка при переходе тела в вертикальное положение, а в горизонтальном положении малыш не вытягивает ослабленную ручку и не использует ее в качестве опорной;
- распластанность мышц бедра с заметным вращением на внешнюю сторону.
У детей раннего возраста могут проявляться неврологические нарушения, например, игнорирование больной части тела, что существенно осложняет лечение.
Сопровождающие гемипарез симптомы могут быть слабо выражены, но чаще всего выделяют:
- нарушение памяти, речи;
- снижение умственной активности;
- отсутствие в движениях целенаправленности;
- сложность в распознавании предметов, явлений;
- снижение или полное отсутствие чувствительности больного участка;
- длительно непроходящую головную боль;
- приступы эпилепсии;
- повышение температуры;
- общую слабость и быструю утомляемость;
- артралгию.
Важно понимать, что поражаться может задний отдел, а также другие участки головного мозга, что будет сопровождаться изменениями в лицевых мышцах. В таком случае лечение гемипареза зависит от степени интенсивности и причин болезни.
Левый гемипарез характеризуется еще и изменениями в зрительно-пространственном анализе и синтезе. Симптоматика правого гемипареза чаще всего включает в себя вербальные нарушения, что в детском возрасте выражается в недостаточном словарном запасе, отсутствии рассуждений.
Какими бы симптомами не сопровождался гемипарез, лечение его будет зависеть от грамотной и точной диагностики.
Периферический парез
Периферический парез развивается при непосредственном повреждении нерва. При этом нарушения развиваются в одной группе мышц, которые иннервирует данный нерв. Мышечная слабость может отмечаться только в одной ноге или руке. Чем более крупный нерв поврежден, тем большую часть тела охватывает парез или плегия (паралич).
Периферические парезы развиваются вследствие следующих причин:
- дегенеративных заболеваний позвоночника, радикулита;
- демиелинизирующие заболевания;
- поражений нервов при заболеваниях соединительной ткани и васкулитах;
- сдавления нервов («туннельные синдромы»);
- травм нервов;
- отравления алкоголем и другими токсическими веществами.
При наличии периферического пареза возникает мышечная слабость, ослабление рефлексов, снижение тонуса. Отмечаются непроизвольные подёргивания мышц. Со временем развивается мышечная атрофия (мышцы уменьшаются в объёме), возникают контрактуры.
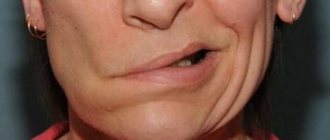
Парез лица развивается при повреждении лицевого нерва. Он характеризуется нарушением функционирования мимических мышц. У большинства пациентов наблюдается одностороннее поражение, но бывает и тотальный парез. Основным симптомом, указывающим на прогрессирование пареза лицевого нерва, является асимметрия лица или полное отсутствие двигательной активности мышечных структур со стороны локализации поражения.
Диагностика
Важно не просто по симптоматике определить факт наличия заболевания, но и дифференцировать причину патологического состояния. Для диагностики следует обращаться к невропатологу, который составит план обследования и назначит дальнейшее лечение.
Традиционная схема диагностики включает в себя:
- Опрос пациента или родителей, если болен ребенок – по результатам выясняются симптомы, длительность их проявления, интенсивность.
- Осмотр больного на предмет функционирования частей тела, способность выполнения основных движений.
- Компьютерная томография с целью выявления новообразований в мозге.
- МРТ для более точного определения локализации опухолей, а также обнаружения функциональных нарушений сосудов.
- Электромиография позволит оценить степень функционирования скелетных мышц, что является очень важным критерием в диагностике гемипареза.
- УЗИ головного мозга чаще назначается в детском возрасте и позволяет оценить скорость прогрессирования заболевания, предотвратить неблагоприятные неврологические нарушения.
Лечение
Пациенты и их родственники должны понимать, что при гемипарезе лечение зависит от многих факторов – причин заболевания, стороны поражения, возраста больного, степени выраженности симптомов. Невропатолог после тщательного обследования назначает комплексное лечение, включающее в себя не только прием медикаментов, но и общеукрепляющие процедуры, помогающие быстрее восстановить функционирование мышц и нервных волокон в местах поражения. В комплекс лечения входят:
- занятия в бассейне;
- курс массажа;
- ЛФК;
- различные методы закаливания;
- лекарственные препараты;
- индивидуальные средства лечения.
Важно знать, что лекарства назначаются только в особо тяжелых случаях – в других ситуациях восстановлению способствуют немедикаментозные методы.
Левосторонний гемипарез эффективно лечится баклосаном, мидокалмом, седуксеном, церебролизином. Назначаются эти лекарства только врачом, и принимаются строго по инструкции, так как способны оказывать негативные побочные действия.
Правосторонний гемипарез, как и левосторонний, лечится миорелаксантами, витаминами группы В, а также добавками с высоким содержанием токоферола.
Профилактика
Правосторонний и левосторонний гемипарез всегда легче предотвратить, чем лечить, поэтому важно знать в чем заключается профилактика заболеваний.
Эффективными мерами профилактики считаются:
- своевременное выявление и полноценное лечение всех возникающих патологий в организме;
- обязательное прохождение назначенных гинекологом скринингов будущими матерями;
- отказ от вредных привычек с целью предотвращения сердечно-сосудистых и эндокринных заболеваний;
- предотвращение всевозможных стрессов и переживаний;
- нормализация рациона питания, обогащение его витаминами;
- умеренные физические нагрузки, согласно возрасту и состоянию здоровья.
А самое главное – при первых признаках гемипареза необходимо обращаться ко врачу, не заниматься самостоятельным лечением, чтобы не спровоцировать серьезные осложнения.
Вернуться к списку