Миопатии представляют собой очень большую группу заболеваний с различными причинами, разным течением и прогнозом. Общей чертой является мышечная слабость — поражение мышц бедер и рук, хотя мышцы лица также могут быть ослаблены. Сенсорные расстройства при миопатиях не встречаются. Мышечная слабость обычно двусторонняя и симметричная с самого начала, то есть сходна с обеих сторон тела — левой и правой. Миопатии могут быть генетическими или приобретенными. Генетически обусловленные миопатии включают, например, мышечные дистрофии, которые характеризуются аномальной структурой мышечных клеток (например, из-за врожденного недостатка любого из его компонентов). С другой стороны, приобретенные миопатии имеют воспаление (воспалительные миопатии), могут сопровождать эндокринные заболевания (например, гипотиреоз), а также могут возникать в результате повреждения мышц некоторыми лекарственными средствами или токсичными соединениями (например, алкоголем).
Насколько распространена миопатия?
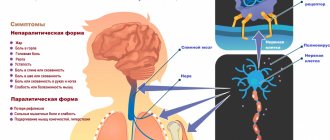
Термин «миопатия» очень широк и охватывает множество различных заболеваний. Поэтому общую заболеваемость миопатией трудно определить. Как правило, миопатии являются редкими заболеваниями. Как проявляется миопатия? Основным симптомом миопатии является мышечная слабость. Чаще всего это касается мышц бедер и рук — пациентам, например, трудно подниматься по лестнице, вставать из положения сидя, сидеть или выполнять действия с поднятыми руками (например, повесить шторы или делать прическу). Мышечная слабость может сопровождаться болью. При некоторых миопатиях участвуют мышцы лица или горла. Может быть опущение век, снижение подвижности глазных яблок, невнятная речь, затрудненное глотание. Иногда мышцы шеи слабые — тогда не держится голова. При некоторых миопатиях может возникнуть слабость дыхательных мышц, приводящая к одышке. Иногда при миопатиях наблюдаются проблемы с расслаблением мышц, например, пациент не может быстро разжать пальцы после сжимания кулака. При прогрессирующих и длительных миопатиях возникает атрофия мышц. Эти симптомы могут сопровождаться признаками повреждения других тканей и органов вне мышечной системы.
Симптомы
Фото: nervzdorov.ru
Миопатия начинается с появления небольшой мышечной слабости в конечностях. Быстрее наступает усталость при ходьбе или другой физической нагрузке, чем это было ранее до проявления заболевания. Таким людям становится тяжелее преодолевать большие дистанции, поэтому зачастую приходится выполнять небольшие перерывы для отдыха, чтобы с новыми силами продолжить свой путь. Далее к нарастающей слабости присоединяется мышечная атрофия, вследствие этого появляются деформации конечностей. Как правило, атрофические изменения наблюдаются в проксимальных (которые находятся ближе к туловищу) отделах рук и ног. Из-за этого дистальные отделы конечностей могут казаться гипертрофированными. Это явление носит название «псевдогипертрофия». С прогрессированием мышечной слабости становится затруднительно прыгать, бегать, ходить по лестнице.
Постепенно формируется характерный вид больного при миопатии: крыловидные лопатки, опущенные плечи, выпяченный вперед живот и усиленный поясничный лордоз, за счет которого формируется так называемая «осиная» талия. Помимо этого, наблюдается «утиная» походка (передвижение сопровождается раскачиваниями в стороны).
Кроме того, миопатии могут сопровождаться поражением мимических мышц. Заподозрить вовлечение в патологический процесс мимических мышц можно в том случае, когда человек не может вытянуть губы трубочкой, надуть щеки, нахмурить лоб или улыбнуться. Поражение круговой мышцы рта сопровождается развитием дизартрии за счет затруднения произношения гласных звуков. Сама по себе дизартрия обозначает расстройство речи, которое выражается в затрудненном произношении некоторых слов, отдельный звуков, слогов или в их искаженном произношении.
Поражение дыхательной мускулатуры сопровождается нарушением вентиляции легких, что приводит к возникновению застойной пневмонии. Данная форма пневмонии является одной из самых тяжелых по течению, с трудом поддается лечению и быстро приводит к развитию дыхательной недостаточности.
Также имеются данные о возможности поражения сердечной мышцы. В таком случае развивается кардиомиопатия, которая приводит к развитию сердечной недостаточности.
Как врач диагностирует миопатию?
Врач собирает историю болезни пациента и проводит тест, который обычно показывает парез мышц (бедра, руки, иногда лица), иногда также ослабление рефлексов, вызванных при постукивании с помощью неврологического молотка. Затем он заказывает дополнительные тесты. Обычно это лабораторные анализы крови, в том числе уровни электролита, ТТГ, воспаления и креатинкиназы. Это чувствительный показатель разрушения мышц, и его уровень повышается у большинства пациентов с миопатией. Он также может быть увеличен при заболеваниях, когда повреждение мышц вызвано повреждением нервов, таких как боковой амиотрофический склероз или полинейропатия, а иногда и у здоровых людей, например, после физической нагрузки или травмы мышц. Электромиография (ЭМГ) является еще одним дополнительным тестом, важным для диагностики. ЭМГ позволяет подтвердить миопатию или указывает на другое заболевание, которое вызывает аналогичные симптомы. Окончательный диагноз миопатии, то есть определение ее типа и причины, чаще всего возможен после теста среза мышечной ткани (для этой цели берут маленький фрагмент ткани под местной анестезией для микроскопического исследования) или генетического анализа из образца крови, взятого у пациента. Генетическое тестирование проводится только для некоторых генетических миопатий.
Описание
Миопатия – заболевание, которое возникает вследствие нарушения в метаболизме и строении мышечной ткани, в результате чего появляется снижение силы пораженных мышц, а также происходит ограничение двигательной активности.
Миопатии относятся к группе нервно-мышечных заболеваний, для которой характерно дистрофическое поражение мышечной ткани с атрофией отдельных волокон (миофибрилл) в некоторых местах. Кроме этого, происходит замещение атрофированных миофибрилл соединительной или жировой тканью. Это приводит к утрате мышцами способности к сокращению, что обуславливает появление в клинике заболевания мышечной слабости, а также ограничение двигательной активности.
Выделяют две основные формы заболевания:
- Первичные миопатии, которые зачастую имеют наследственный характер. В свою очередь они делятся на следующие виды:
- врожденные миопатии, которые развиваются в младенческом возрасте;
- ранние детские миопатии, которые развиваются в возрасте 5-10 лет;
- юношеские миопатии, которые развиваются в подростковом возрасте.
- Вторичные миопатии, возниающие на фоне других заболеваний.
Например, на фоне эндокринных расстройств (болезнь Иценко-Кушинга, гиперальдостеронизм, гиперпаратиреоз, гипо- и гипертиреоз), хронических интоксикаций (алкоголизм, наркомания, работа на предприятиях с профессиональными вредностями), тяжелых хронических заболеваний (хроническая почечная недостаточность, хроническая печеночная недостаточность, хроническая обструктивная болезнь легких, сердечная недостаточность), а также опухолевых процессов.
Первичные формы миопатии встречаются значительно чаще, чем вторичные. Поэтому крайне важно во время планирования беременности проконсультироваться у генетика для того, чтобы выявить риск развития данной патологии у будущего ребенка.
Исходя из того, в какой части тела мышечная слабость выражена больше, выделяют следующие виды миопатии:
- проксимальная – патологический процесс располагается в тех частях конечностей, которые максимально близко расположены к туловищу (например, в случае с руками – это плечи);
- дистальная – поражаются мышцы конечностей, которые на максимальном расстоянии находятся от туловища (например, в случае с ногами – икроножные мышцы);
- смешанная – имеет симптомы проксимальной и дистальной форм болезни.
Первичные миопатии имеют неблагоприятный прогноз. Особенно, если первые симптомы проявились в раннем детстве. Также имеет значение вовлечение в процесс сердечной мышцы и дыхательной мускулатуры. В этом случае прогноз заболевания ухудшается. Наиболее благоприятный исход наблюдается при вторичных миопатиях, так как в этом случае легче достичь успех в лечении основного заболевания, вызвавшего развитие миопатии.
Как лечить миопатию?
Как и в случае с полиневропатией, можно выделить причинно-следственное и симптоматическое лечение. Возможно причинное лечение, например, при воспалительных миопатиях. В этих случаях используются глюкокортикоиды (стероидные гормоны), иммунодепрессанты или внутривенные иммуноглобулины. Причинное лечение миопатии, возникающей при эндокринных заболеваниях (например, заболевание щитовидной железы, гиперпаратиреоз или гиперадренокортицизм), включает лечение гормональных нарушений. При лекарственной или токсической миопатии нужно попытаться перестать принимать лекарство или прекратить воздействие токсического соединения, которое вызвало повреждение мышц. В редких случаях генетической миопатии, суть которой заключается в отсутствии одного из ферментов, необходимых для правильного функционирования мышц, возможно причинное лечение в виде введения недостающего фермента.
Симптоматическое лечение — это прежде всего реабилитация. В случае, если для пациента с быстрым мышечным расслаблением возникают обременительные трудности, фармакологическое лечение используется для смягчения этого симптома. При некоторых заболеваниях мышц поражаются другие органы, такие как сердечная мышца. Тогда для пациентов важно регулярно проходить осмотры у кардиолога. Кроме того, генетическое консультирование следует давать пациентам с генетической миопатией.
Причины появления миопатии
Приводя причины того, от чего появляется миопатия, специалисты выделяют первичную разновидность патологии, характерной особенностью которой является генетическая обусловленность заболевания и группу втроичных нарушений, появление которых провоцирует наличие в организме хронической патологии в работе других органов.
Причины появления миопатии:
- Наследственнная причина появления миопатии проявляется вне зависимости от действия на организм факторов внешней среды. Предпосылкой к развитию этой формы заболевания является наличие в семье близких родственников, страдающих этой болезнью. Эта группа патологий проявляется в грудном, детском возрасте и юношеском периоде, отличается трудным течением и тем, что сложно подается терапевтическим воздействиям.
- Среди вторичных причин возникновения миопатии, специалисты называют нарушение гормонального фона, наличие инфекционного, бактериального, паразитарного или вирусного поражения мышечных структур, патологии в процессе выработки гормона щитовидной железы. Появление болезни вызывает нарушение производства коллагена, метаболизма пуринов, липидных клеток и гликогена в области мышечных тканей.
Появление приобретенных девиаций может быть спровоцировано развитием опухолевых структур, авитаминозом, сердечной или печеночной недостаточностью и быть следствием хронической интоксикации организма.
Стадии и степени миопатии
Врачи выделяют первичную и вторичную стадии миопатии. При этом первичная разновидность согласно их утверждению возникает преимущественно на фоне генетически обусловленных нарушений, проявляющихся в виде:
- Патологий, обнаруживаемых в пубертатном возрасте.
- Болезней, развитие и появление симптомов которых приходится на 5-10 лет.
- Заболеваний, обнаруживаемых в младенческом возрасте.
Вторая стадия заболевания характеризуется тем, что возникает на фоне протекания в организме пациента различных расстройств, описанных выше. Помимо описанных разновидностей патологии специалисты выделяют такие степени миопатии, как:
- болезнь Дюшена, характерной особенностью которой является поражение мышц в области тазобедренного сустава и ягодичных тканей, болезнь поражает малышей мужского пола и грозит комплексом осложнений от потери способности к передвижению и отставания в интеллектуальном развитии до летального исхода;
- патология Беккера отличается появлением избыточного развития тканей в области икр на ногах больного, чаще всего обнаруживается у пациентов в возрасте свыше 20 лет;
- ювенильная болезнь, одинаково часто обнаруживается у пациентов обоих полов в возрасте 20-25 лет, отличается процессами деградации, протекающими в области туловища и таза, нередко обнаруживается по характерному искривлению позвоночного столба;
- разновидность Ландузи-Дежерина отличается медленными темпами развития и отсутствием угрозы для жизни пациента, однако может обнаруживаться как у детей, так и у больных взрослого возраста;
- патология Веландера-Кугельберга протекает в области таза и нижних конечностей у пациентов младших возрастных групп, отличается появлением в процессе развития характерной «утиной походки».
Заболевание имеет негативный прогноз в случае врожденного характера патологии или поражения дыхательной мускулатуры и мышц сердца.
Профилактика миопатии
Профилактика миопатии включает проведение тщательного обследования женщины во время вынашивания плода, прохождение консультации у специалиста по генетике, соблюдение предписанных врачом рекомендаций. Профилактика заболевания миопатией приобретенного типа включает выполнение терапии нарушений обменных процессов, прохождение курса лечения желез внутренней секреции и присутствующих в организме инфекций, ограничение действя на организм токсических препаратов, употребление медикаментов, действие которых направлено на укрепление иммунной системы.
Воспалительные миопатии: дерматомиозит/полимиозит
Что такое воспалительные миопатии: дерматомиозит/полимиозит?
Воспалительные миопатии (дерматомиозит, полимиозит) – это группа редких аутоиммунных болезней, для которых характерно воспаление поперечно-полосатых мышц с развитием слабости в плечевом и тазовом поясе, туловище; возможно развитие нарушения глотания. Также возможно поражение кожи, суставов, внутренних органов.
При дерматомиозите/полимиозите могут иметь место следующие симптомы
- Прогрессирующая в течение нескольких недель или месяцев мышечная слабость (трудно ходить вверх по лестнице, вставать со стула или корточек, причесываться, снимать одежду через голову, менять положение тела из горизонтального в вертикальное).
- Мышечные боли (похожи на боли после интенсивной физической нагрузки).
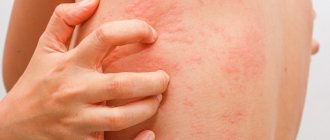
- Сыпь на лице, на тыле кистей (над мелкими суставами), а также над крупными суставами (коленными, локтевыми), в зоне декольте и шали, на наружных поверхностях бедер. На аналогичных участках возможно образование язвочек. Трещины на боковых поверхностях пальцев кистей.
- Отек вокруг глаз.
- Нарушение глотания: поперхивание при приеме жидкой или вязкой пищи, попадание жидкости в нос, застревание пищи в глотке.
- Изменение голоса – осиплость и/или гнусавость.
- Одышка при физической нагрузке, сухой кашель или кашель с небольшим количеством вязкой мокроты.
- Боли и припухлость суставов. Изменение цвета пальцев на холоде.
- Лихорадка.
Хорошо известно, что у части пациентов с дерматомиозитом и, реже, с полимиозитом, причиной развития аутоиммунной болезни может быть злокачественная опухоль. Поэтому больным проводится тщательное обследование для исключения злокачественной опухоли.
Для подтверждения диагноза назначаются лабораторные тесты – биохимический анализ крови, для выявления повышенного уровня мышечных ферментов, в первую очередь креатинфосфокиназы (КФК). Примерно у 1/3 пациентов выявляются миозит-специфические антитела – a-Jо-1, которые также имеют важное диагностическое значение. Проводится игольчатая электромиография для выявления признаков повреждения мышцы и оценки активности процесса. В сложных случаях может потребоваться биопсия мышцы. Также пациентам с воспалительными миопатиями часто проводится компьютерная томография органов грудной клетки для выявления признаков интерстициальной пневмонии.
Кому показана консультация ревматолога?
- Прогрессирующая слабость в мышцах плечевого и тазового пояса.
- Боли в мышцах.
- Нарушение глотания.
- Наличие периорбитального отека, розово-лиловой сыпи на лице, над мелкими и крупными суставами, в зоне декольте и шали, усиливающейся на солнце.
- Наличие интерстициальной пневмонии и мышечной слабости и/или боли в суставах и /или кожных изменений – покраснений над суставами и трещин на пальцах.
- Повышение уровня «мышечных» ферментов, в первую очередь КФК.
Лечение воспалительных миопатий
Целью лечения воспалительных миопатий является восстановление мышечной силы, улучшение и стабилизации функции легких (в случае их поражения), исчезновение кожной сыпи и заживление кожных дефектов, купирование артрита. При дерматомиозите и полимиозите мышечная сила восстанавливается очень медленно, в течение нескольких месяцев.
Залогом успеха лечения ВМ является сотрудничество пациента и врача, строгое соблюдение рекомендаций, а также внимательное отношение к своему самочувствию, наблюдение за анализами и ведение дневника.
Специалисты, занимающиеся диагностикой и лечением в институте: сотрудники лаборатории микроциркуляции и воспаления
Запишитесь на приём к специалисту:
- по телефонам, +7
- заполнив форму обратной связи
- получить ]заочно[/anchor]