Эпендимомы – редкие опухоли, исходящие из эпендимы – оболочки выстилающей изнутри желудочки головного мозга и центральный канал спинного мозга. Из этого следует, что в подавляющем большинстве случаев эпендимомы расположены в желудочковой системе и в спинном мозге интрадурально. Значительно реже эпендимомы встречаются вне желудочковой системы, непосредственно в веществе головного мозга. Отличительной чертой этих образований является то, что они лучше отграничены от мозгового вещества в сравнении с большинством других внутримозговых опухолей. Из этого следует, что задачей нейрохирурга является максимально радикальное удаление опухоли, как в случае интракраниальной локализации, так и при локализации эпендимомы в спинном мозге. В случае невозможности радикального удаления, возможно проведение последующей лучевой терапии.
Эпендимомы возникают из эпендимальных клеток, выстилающих желудочки мозга и центральный канал спинного мозга. Они могут располагаться по всей длине нервной трубки.
Частота:
Интракраниальная локализация: составляют ≈5-6% внутричерепных глиом, в 69% бывают у детей, составляя 9% педиатрических мозговых опухолей.
Спинальная локализация: ≈60% глиом спинного мозга, в 96% случаев встречаются у взрослых, особенно в области конечной нити.
Средний возраст пациентов в момент диагностирования опухоли:
Интракраниальная локализация: взрослые — 17 лет, дети — 5 лет.
Инфратенториальная локализация: взрослые — 14 лет, дети — 4 года.
Супратенториальная локализация: взрослые — 22 года, дети — 6 лет.
Спинальная локализация: 40 лет.
Интрамедуллярная локализация: 47 лет.
Каудальная часть: 32 года.
Эпендимомы обладают способностью распространяться по нервной трубке по ликворным путям, этот процесс называется обсеменением, что приводит к возникновению «потерянных» метастазов в 11% случаев. Частота метастазирования возрастает по мере повышения степени злокачественности опухоли. В редких случаях имеет место системное распространение.
Лечение патологии
Основным методом лечения патологии служит исключительно инструментальное изъятие опухоли. Затруднения для работы нейрохирурга обусловлены частичным расположением объекта в мозговом углублении. Если полное вырезание новообразования невозможно, проводится частичная резекция для уменьшения давления на сопредельные участки, высвобождаются ликворные каналы, проводится шунтирование для ускорения оттока скопившейся жидкости.
После оперативного вмешательства рекомендована лучевая или химическая терапия. Это необходимая мера для предотвращения возобновления опухолевого процесса. В малолетнем возрасте лучевое воздействие должно быть многократно сокращено, проводится замещающая терапия химическими фармпрепаратами (цитостатиками).
Все большее применения находит новый метод – стереотаксическая радиохирургия. Аппаратная методика, основанная на лучевом разрушении патогенного объекта во время прямого оперативного вмешательства. Кибер-нож генерирует несколько радиоактивных пучков, воздействующих на выбранную область. Применяется только для лечения взрослых больных, что связано с большой дозировкой облучающего эффекта.
Прогноз и профилактические меры
Доброкачественные формы патологии после полного удаления имеют максимально положительный прогноз. Классический вариант эпендимомы не всегда удается изъять полностью, что приводит к последующим рецидивам на том же самом месте. Удачная операция гарантирует продолжение жизни на следующие 5-6 лет в 80% случаев. Самый тяжелый прогноз имеет четвертая форма аномалии – анапластическая, так как имеет способность к быстрому росту и метастазированию.
При инструментальном удалении могут сохраняться небольшие неврологические нарушения (слабость слуха, зрения, психические расстройства). В связи с неясностью первопричины болезни профилактические меры не разработаны. Аномалия находится на стадии изучения.
Патология
Классификация ВОЗ:
1. Неанапластическая (низкая степень злокачественности)
2. Папиллярная: «классическое поражение» ГМ и СМ. Метастазирование возможно вплоть до 30%.
3. Миксопапиллярная эпендимома: отдельная форма, встречается только в области конечной нити. Папиллярная эпендимома с микрокистозными вакуолями и слизистым содержимым.
4. Субэпендимома
5. Анапластическая: плеоморфизм, многоядерность, гигантские клетки, митозы, сосудистые изменения, участки некроза (иногда при большей выраженности анапластических изменений используют термин эпендимобластома, но этот термин должен быть оставлен для отдельного вида опухолей, редких примитивных нейроэктодермальных опухолей у детей). Влияет ли степень анаплазии на исходы пока неясно.
Признаки заболевания
При расширении новообразования проявляются следующие симптомы:
- прогрессирующая болезненность в голове;
- ощущение давления на глаза;
- тошнота и рвотные позывы, не зависящие от приема пищи;
- раздражительность, поведенческие изменения;
- потеря контроля координации, шаткость походки;
- нарушения мелкой моторики (больной теряет способность к аккуратному и быстрому письму);
- снижение уровня запоминаемости;
- нарушение слухового (тугоухость) и зрительного восприятия (двоение в глазах).
При последующем росте эпендимомы могут перекрыться ликворные каналы, развивается гидроцефалия, внутреннее давление нарастает, описанная симптоматика получает тенденцию к усугублению. Болевой синдром наращивает интенсивность, не снимается даже сильными анальгетиками, рвота не прекращается, не приносит облегчения. В детской клинической картине часто встречаются систематические судороги.
Внутричерепные эпендимомы
Ключевые признаки:
1. Часто возникают в дне IV желудочка
2. Существует потенциальная угроза распространения по нервной трубке
3. Молодые пациенты имеют худший прогноз
4. Лечение: максимальная резекция с последующей лучевой терапией.
Обычно это хорошо отграниченные и доброкачественные опухо- ли (хотя встречаются и злокачественные эпендимомы). Они часто возникают в дне IV желудочка (в 60-70% случаев располагаются инфратенториально, всегда вблизи IV желудочка, на их долю приходится 25% от всех опухолей области IV желудочка). Эпендимомы задней черепной ямки у детей часто являются анапластическими, при этом имеется больший риск распространения по нервной трубке. Хотя гистологически они не выглядят такими злокачественными, как медуллобластомы, они имеют худший прогноз из-за того, что они имеют тенденцию врастать в obex(задвижку), что препятствует их полному удалению. Субэпендимомы: для них типично расположение в передних отделах боковых желудочков или в задней части IV желудочка, выраженная роль субэпендимарных глиальных клеток. Нередко обнаруживаются на аутопсиях, подлежат хирургическому лечению в редких случаях.
Как диагностируется эпендимома?
Если история болезни ребёнка (анамнез) и результаты наружного осмотра [наружный осмотр] дают педиатру подозрение на злокачественную опухоль в центральной нервной системе, то врач направляет его в клинику, которая специализируется на детской и подростковой онкологии (клиника детской онкологии и гематологии).
Потому что, если подозревают такую опухоль, то полное обследование проводят специалисты разного профиля. Во-первых, они должны подтвердить диагноз, действительно ли у ребёнка злокачественная опухоль центральной нервной системы [опухоли ЦНС]. Во-вторых, если диагноз подтверждается, они должны сказать, какой конкретный тип опухоли у ребёнка и насколько болезнь успела распространиться по организму. Только ответив на эти вопросы, можно оптимально спланировать тактику лечения и давать прогноз.
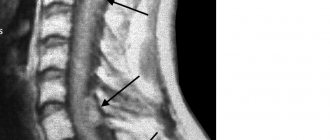
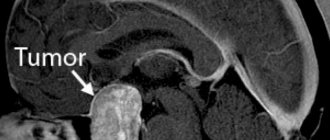
Чтобы поставить точный диагноз, есть ли у ребёнка эпендимома, ещё раз тщательно изучают историю болезни, проводят наружный осмотр и неврологическое [неврологический] обследование. Затем назначают такие методы исследования по снимкам, как магнитно-резонансная томография (МРТ), реже – компьютерная томография. С помощью этих методов можно точно сказать, есть ли у ребёнка опухоль, а может быть уже и метастазы в головном мозге и в спинномозговом канале. На снимках можно увидеть, где именно выросла опухоль, какого она размера, где проходят границы опухоли с соседними структурами. Также по ним можно точно увидеть, есть ли у ребёнка водянка головного мозга.
Для окончательного подтверждения диагноза берут пробу опухолевой ткани (биопсия) и изучают её под микроскопом. В зависимости от вида рака и конкретной ситуации пациента могут назначаться дополнительные обследования.
За последние годы резко выросло количество гистологических исследований. Информация, полученная по их результатам, позволяет ставить более точный диагноз. По некоторым особым характеристикам опухоли, которые видят специалисты, можно предполагать вероятное течение болезни (например, как опухоль будет расти). В будущем ожидается, что эти гистологические особенности будут иметь значение для выбора тактики лечения.
В зависимости от конкретной формы болезни и индивидуальной ситуации пациента могут назначаться дополнительные исследования и анализы.
Диагностика
КТ/МРТ:
Обычно обнаруживают объемное образование в дне IV желудочка, часто с окклюзионной гидроцефалией.
Рентгенологически может быть трудно отличить от медуллобластомы, могут помочь следующие признаки:
1. Калицификаты часто встречаются в эпендимомах, но редко (<10%) в медуллобластомах
2. Медуллобластомы обычно возникают из крыши IV желудочка (из его вершины, фастигиума), который покрывает опухоль («симптом банана»), эпендимомы имеют тенденцию врастать в IV желудочек со дна
3. Эпендимомы имеют негомогенную структуру на МРТ в Т1 режиме
4. Экзофитный компонент в эпендимомах имеет тенденцию давать высокий сигнал на МРТ в Т2 режиме (у медуллобластом он только немного гиперинтенсивный)
Миелография
Миелография с водорастворимым контрастным веществом обладает такой же чувствительностью для определения метастаз, как и МРТ с гадолиниумом. Также при этом можно сделать цитологическое исследование цереброспинальной жидкости для определения стадии опухоли.
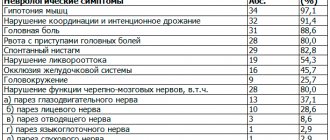
Симптомы эпендимомы
Клинические проявления эпендимомы обусловлены ее расположением и размерами. Основные симптомы связаны с нарушением циркуляции ликвора. Классическими проявлениями данного заболевания являются:
Опухоль головного мозга на МРТ
- головокружение,
- головные боли, рвота, которая не облегчает состояние больного. Часто у человека с эпендимомой повышается внутричерепное давление, которое может вести к развитию гидроцефалии.
- встречаются проблемы с сознанием,
- психические расстройства,
- параличи.
Если образование локализируется в районе конского хвоста, нарушается работа кишечника и мочевого пузыря. При поражении мозжечка может нарушиться зрение, координация. У некоторых больных наблюдаются судороги, оглушение, апатия к жизни, галлюцинации и проблемы с памятью.
При опухолях, которые образовались в спинном мозге, отсутствует стадия корешковых болей. Первое проявления такого новообразования — сегментарные расстройства чувствительности, которые развиваются с ростом опухоли, сдавливая ткани спинного мозга.
Лечение
Хирургическая резекция
Цель операции: максимальное удаление интракраниальной части опухоли без неврологического дефицита. Если имеется значительная инвазия опухоли в дно IV желудочка, то удалить ее тотально невозможно. После операции производят лучевую терапию и миелографию для исключения возможного метастазирования. 10 мл цереброспинальной жикдкости направляют на цитологическое исследование, чтобы определить количество злокачественных клеток (если они в ней есть), ее можно также использовать в качестве способа контроля эффективности лечения.
Лучевая терапия
Эпендимомы являются вторыми по радиочувствительности после медуллобластом. Лучевую терапию назначают после хирургического удаления опухоли (выживание улучшается после проведения лучевой терапии в послеоперационном периоде: выживание 50% пациентов было на 2 года больше при проведении лучевой терапии, чем без нее, при этом количество пациентов, имевших 5-летний срок выживания увеличивается с 20-40% до 40- 80%)
Методика лечения эпендимомы
На сегодня применяются следующие способы лечения недуга:
- Операция
. Удаление эпендимомы головного мозга хирургическим путем является основным методом лечения патологии. Если образование носит злокачественный характер, то даже полное иссечение дает выживаемость не более пяти лет. Самый неутешительный прогноз при эпиндимобластоме. В нашей клинике нейрохирургические операции проводятся опытными врачами с использованием оборудования и техники нового поколения.
Если опухоль локализована в задней черепной ямке, доступ к ней ограничен и полное иссечение невозможно. После оперативного вмешательства проводится лучевая терапия. Если пациент детского возраста, лучевое облучение сводится к минимуму или заменяется химиотерапией.
- Стереотаксическая радиохирургия
. Применяется как альтернатива хирургической операции для лечения пациентов старше 14 лет. Облучение опухоли выполняется с помощью «Кибер-ножа». Радиохирургический метод эффективен для лечения миксопапиллярной опухоли и субэпиндимомы. Нарушение неврологических процессов может сохраняться и после лечения.
- Лучевая терапия
. Методика заключается в воздействии на образование радиологического излучения. Главное показание к применению – локализация опухоли в труднодоступном месте, а также как дополнение к комплексу мер после оперативного вмешательства. Преимущество метода – облучение направляется строго на пораженные ткани, без риска повредить здоровые клетки, в отличие от операции.
Записаться на прием в нашу клинику можно по контактному номеру. Диагностику, лечение и наблюдение за состоянием пациента проводят квалифицированные доктора.