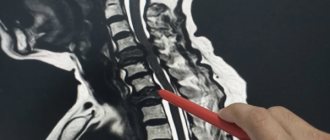
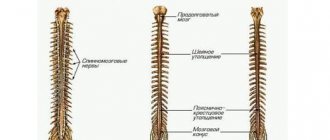
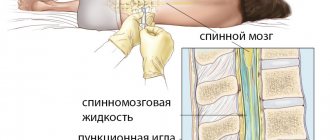
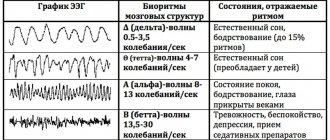
2.Для чего проводятся биопсия костного мозга и спинномозговая пункция?
Биопсия костного мозга и пункция выполняются для того, чтобы:
- Найти причину изменений эритроцитов, белых кровяных клеток или тромбоцитов у пациентов с тромбоцитопенией, анемией или аномальным количеством белых клеток крови.
- Выявить заболевания крови, такие как лейкемия, анемия или факторы, влияющие на костный мозг (множественная миелома или полицитемия).
- Убедиться в том, что лимфома Ходжкина или лимфома другого вида, не распространилась на костный мозг.
- Найти инфекции или опухоли, которые могут распространиться на костный мозг.
- Подобрать лучшие методы лечения заболеваний костного мозга.
- Собрать образцы костного мозга для медицинских процедур, таких как трансплантации стволовых клеток или хромосомного анализа.
Возможны ли ошибки?
Аспирационная биопсия щитовидной железы — довольно точный метод диагностики. Тем не менее, в редких случаях могут происходить ошибки:
- Ложноположительный результат — когда злокачественной опухоли нет, а специалисты лаборатории посчитали, что она есть. Вероятность такой ошибки составляет 3%.
- Ложноотрицательные результаты встречаются менее чем в 5% случаев. При этом в лаборатории не обнаруживают опухолевые клетки, а на самом деле у пациента имеется злокачественная опухоль.
Причины ошибок бывают разными: неопытность врача, который выполнял пункцию, сотрудника лаборатории, особенности гистологического строения разных новообразований. В узелки диаметром менее 1 см бывает сложно попасть иглой, а при размерах более 4 см не удается собрать образцы ткани из всех частей узла.
Если у вашего лечащего врача есть сомнения в диагнозе — получите услугу второго врачебного мнения у специалистов в международной клинике Медика24.
3.Как проводится биопсия?
Данные процедуры проводит гематолог, онколог, терапевт, патологоанатом или специально обученный врач. У взрослых, как правило, берут образец костномозговой жидкости из задней части тазовой кости. В редких случаях образец жидкости берется из грудного отдела или передней части тазовой кости. У маленьких дети образцы получают из передней нижней части голени, чуть ниже колена. Биопсия костного мозга берется только из тазовой кости. Пункцию проводят с помощью иглы. При биопсии используют специальный инструмент, который вкручивают в кость.
Реабилитационный период
После процедуры женщина в течение полутора-двух часов остается в клинике под наблюдением специалистов. Затем лечащий врач проводит контрольный осмотр. После этого пациентка может покинуть центр репродукции в сопровождении супруга или другого лица.
Обратите внимание: садиться за руль после наркоза не рекомендуется. В день пункции следует избегать и любой другой деятельности, требующей быстрой реакции и концентрации внимания.
На протяжении 2-3 суток после процедуры пациентки могут отмечать:
- скудные кровянистые выделения из влагалища мажущего характера;
- чувство тяжести внизу живота;
- небольшое увеличение температуры;
- головную боль;
- слабость.
Обязательно сразу же свяжитесь с вашим врачом
, если у вас появились следующие симптомы:
- температура тела больше 37,5оС;
- сильная боль;
- обильные кровянистые выделения из половых путей;
- головокружение;
- тошнота или эпизоды рвоты;
- затруднения при мочеиспускании.
После проведения манипуляции пациентке нужно придерживаться некоторых рекомендаций:
- избегать серьезных физических нагрузок и стрессовых ситуаций;
- придерживаться диеты с высоким содержанием белка. В частности, можно включить в меню блюда из нежирного мяса и речной рыбы, а также различные молочные продукты;
- минимизировать потребление продуктов, провоцирующих повышенное газообразование;
- исключить интимные контакты;
- не принимать горячие ванны, а также не посещать баню или сауну;
- принимать любые медикаментозные средства, в том числе обезболивающие, строго по согласованию с врачом.
4.Результаты биопсии костного мозга
Результаты биопсии костного мозга, как правило, готовы в течение недели.
Нормой считаются следующие показатели:
- Костный мозг имеет нормальное количество жира, соединительной ткани и железа. Нормальные соотношение числа взрослых и растущих клеток костного мозга.
- Никаких признаков инфекции не наблюдается.
- Отсутствуют раковые клетки, такие как лейкозы, лимфомы или множественные миеломы.
- Нет распространения раковых клеток из других пораженных областей.
Отклонение от нормы:
- Клетки костного мозга с патологией.
- Соотношение количества разных клеток нарушено.
- Костная ткань с патологией.
- Слишком много железа или слишком мало железа (железодефицитная анемия).
- Есть признаки инфекции.
- Присутствуют раковые клетки (лейкоз, лимфома, или множественная миелома).
- Костный мозг вытеснен рубцовой тканью.
В зависимости от результатов биопсии костного мозга или спинномозговой пункции врач может назначить дополнительные обследования, подобрать или скорректировать схему лечения или, наоборот, убедиться, что с Вашим здоровьем все в порядке.
Тонкоигольная аспирационная биопсия в диагностике онкологических заболеваний
Узнать стоимость ПТАБ Щитовидной железы
Записаться через личный кабинет
Биопсия (пункция) — метод диагностики, при котором проводится прижизненный забор клеток или тканей из организма человека с их последующим микроскопическим исследованием.
В структуре смертности в России раковые заболевания находятся на втором месте после сердечно-сосудистых заболеваний. Статистика рака в России показывает, что в нашей стране каждые сутки регистрируется примерно 1500 больных онкологическими заболеваниями. Всего на учете в онкологических диспансерах России состоят не менее 2,5 миллионов пациентов с различными формами рака.
Основной причиной повышенной смертности от рака в России является поздняя диагностика. Важная причина поздней выявляемости злокачественных новообразований заключается в том, что люди не обращаются вовремя к врачу вследствие отсутствия знаний в данной области или недостаточности средств. Это приводит к тому, что в России каждый третий онкологический больной умирает в течение года от момента установления диагноза. Например, в США более 80% пациентов минуют пятилетний рубеж выживаемости.
У большинства онкобольных патологией, предшествующей раку щитовидной и молочной железы, как правило, становятся доброкачественные новообразования. Узловые образования у этих групп пациентов могут выявляться при ультразвуковом исследовании. Широкое использование ультразвуковых аппаратов с высокой разрешающей способностью позволяет легко диагностировать узловые образования, в том числе малых размеров (до 1 см в диаметре).
Главная цель диагностического поиска при узловой патологии — выявление пациентов с неопластическими изменениями молочной и щитовидной железы, так как именно эта категория больных в первую очередь подлежит хирургическому лечению и при необходимости лучевой терапии и т. д.
Не секрет, что достоверно определить вид опухоли (доброкачественная или злокачественная) на УЗИ практически невозможно, к тому же ультразвуковое исследование — достаточно субъективный метод, в котором присутствует человеческий фактор (оператора УЗИ-диагностики). Значительная вариабельность показателей ультразвуковой диагностики зависит от двух основных факторов — уровня квалификации врача-диагноста и технических параметров используемого УЗ-сканера.
Недостаточная информативность применяемых методов исследования заболеваний щитовидной и молочных желез в сочетании с необходимостью уточнения диагноза вынудили клиницистов активно использовать инвазивные манипуляции с морфологической верификацией процесса.
Тонкоигольная аспирационная биопсия (ТИАБ) под ультразвуковым контролем — наиболее точный, высокоинформативный безопасный метод, используемый во многих диагностических алгоритмах при очаговых заболеваниях щитовидной, молочной железы и других, поверхностно расположенных структурах.
Исследование пунктата позволяет не только распознать природу процесса (доброкачественный или злокачественный), уточнить гистогенетическую принадлежность новообразования, но и выявить рак на ранних стадиях развития, когда клинические проявления заболевания еще отсутствуют.
У пациентов, прооперированных по поводу рака щитовидной железы, в случае обнаружения новообразований в ложе оперативного вмешательства, пункционная биопсия дает четкую дифференциальную диагностику между рецидивом опухоли, гиперплазией оставшейся ткани железы или послеоперационными изменениями, такими как гранулема.
Основные показания к ТАПБ:
- Одиночные или множественные узлы в органе, когда их доброкачественный характер вызывает сомнение.
- Наличие измененных лимфоузлов, когда необходимо выяснить источник метастазирования.
- Очаговые образования молочных желез с характерными признаками опухолевого процесса, различные кисты (атипичные, простые). При пункции кисты выполняется и лечебная функция, т. к. максимально удаляется её содержимое.
- Новообразования слюнных желез, мягких тканей шеи, в некоторых случаях срединной или боковой кист шеи.
- Рецидивы первичной опухоли
С точки зрения специалистов Американской ассоциации клинических эндокринологов (AACE), тонкоигольная аспирационная биопсия узловых образований размерами 10 мм и менее не показана, если результаты УЗИ не подозрительны в отношении рака щитовидной железы и отсутствует высокий риск рака по данным анамнеза. Однако все эти рекомендации не являются абсолютными и в определенных ситуациях оставляют за врачом клиницистом право на решение вопроса о необходимости тонкоигольной аспирационной биопсии даже в тех случаях, когда узловые образования не отвечают указанным выше критериям.
Основные противопоказания к ТАПБ:
- заболевания крови (нарушение свертываемости крови может привести к кровотечениям, которые могут потребовать срочного стационарного лечения);
- наличие у пациента психических заболеваний, т. к. ТАПБ может спровоцировать обострение основного заболевания.
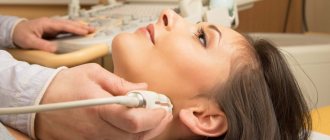
Методика проведения ТАПБ узловых изменений щитовидной и молочной желез
Метод тонкоигольной аспирационной биопсии прост, как и забор крови из руки пациента. Он практически не имеет противопоказаний и может быть выполнен в амбулаторных условиях без анестезии. Введение анестетиков вызывает ухудшение ультразвуковой визуализации исследуемой зоны, изменение клеточной картины, а сама анестезия настолько же болезненна, как и пункция. Пациент находится в положении лежа на спине. Поверхность кожи обрабатывают раствором 70% этилового спирта. Делается укол (пункция) через кожу в опухолевидное образование органа и аспирируется содержимое образования. В результате прокола иглой исследуемого образования происходит забор фрагментов ткани. Движение иглы и все манипуляции визуально контролируются на экране ультразвукового аппарата. После того как кончик иглы оказывается внутри образования, врач несколько раз выполняет аспирацию (забор) шприцом содержимого узла. Для получения достаточного количества биологического материала выполняется 2 — 3 укола в различные участки образования. Затем игла извлекается и полученный материал наносится на предметные стекла. Стёкла направляются на исследование в цитологическую лабораторию. Далее эти стёкла специально окрашиваются, и врач цитолог под микроскопом изучает их содержимое. Тщательно исследуя клеточный материал, взятый посредством биопсии, врач сможет не только определить злокачественность или доброкачественность патологии, но и выявить степень поражения органа. При планировании хирургического вмешательства необходимость проведения биопсии возрастает. После изучения выдаётся письменное заключение. Длительность выполнения пункционной биопсии зависит от количества пунктируемых образований. Особенной подготовки для проведения тонкоигольной аспирационной биопсии не требуется. Процедура ТАПБ переносится пациентами хорошо. На место укола наклеивается гипоаллергенный стерильный пластырь, который можно удалить через 20 мин. Через 5−10 минут после проведения биопсии пациент может вести обычный образ жизни.
Побочные эффекты и возможные осложнения ТАПБ
Возникновение умеренной боли в месте проведения ТАПБ связано как непосредственно с повреждением ткани в зоне манипуляции, так и иногда с возможным развитием отграниченных гематом, которые благополучно рассасываются. Дискомфорт, боли в области шеи, головные боли могут быть спровоцированы запрокидыванием головы вовремя ТАПБ при наличии шейного остеохондроза у пациента.
Тонкоигольная аспирационная биопсия является сегодня наиболее ценным и информативным методом дооперационной дифференциальной диагностики различных узловых образований. Это единственный метод, позволяющий достоверно подтвердить или опровергнуть злокачественную природу процесса. Тонкоигольная аспирационная биопсия имеет решающее значение при определении лечебной тактики.
При помощи тонкоигольной аспирационной пункционной биопсии можно получить достоверную и точную информацию об изменениях в тканях молочной, щитовидной железы с тем, чтобы выявить заболевание на самой ранней стадии и начать эффективное лечение.
Часто задаваемые вопросы
Действительно ли мне показана тонкоигольная аспирационная биопсия?
Тонкоигольная аспирационная биопсия является единственным нехирургическим методом определения, является ли узел в исследуемом органе доброкачественным или злокачественным.
Большая опухоль должна быть удалена. В этом случае мне так же показана тонкоигольная аспирационная биопсия?
Да, показана для определения объёма оперативного вмешательства. Иногда в узле могут быть разные по гистологическому строению опухоли. Зная об этом заранее, хирург соответственно планирует и проводит более грамотное лечение.
Должна ли тонкоигольная аспирационная биопсия быть под контролем УЗИ?
Да, обязательно! Зачастую опухоли располагаются близко к кровеносным сосудам, нервно-сосудистым пучкам и другим органам. Для того что бы избежать их травматизации при биопсии, последняя должна проводится под контролем УЗИ.
Может ли после биопсии произойти «перерождение» узла в злокачественный?
НЕТ!!! Тонкоигольная аспирационная биопсия малигнизации (перерождения в злокачественное новообразование) не вызывает!
Может ли биопсия спровоцировать распространение опухоли?
Данных, доказывающих распространение опухоли после тонкоигольных аспирационных биопсий в мировой практике нет.
Жизнь каждого из нас зависит только от нас самих. Как получить от неё максимум удовольствия и минимум страданий? — постараться сохранить своё здоровье, укреплять иммунитет, вовремя осуществлять необходимую профилактику и лечение, а соответственно и диагностику.
Запишитесь на УЗИ — диагностику и прием к онкологу-маммологу «Клиники в Северном» по телефону +7.
Автор статьи: врач УЗДГ Новикова Ирина Юрьевна.
Обезболивание
Способ обезболивания при пункции фолликулов подбирают каждой пациентке персонально. При этом учитывают психоэмоциональное состояние пациентки, ее индивидуальные особенности, уровень порога боли. При повышенной тревожности, страхе накануне пункции показан прием транквилизаторов — препаратов, которые уравновешивают работу центральной нервной системы.
При пункции фолликулов применяют следующие виды обезболивания:
- Общая анестезия. Препараты вводят внутривенно или ингаляционно. Под их воздействием женщина теряет чувствительность к боли, расслабляется и временно теряет сознание.
- Седация — введение женщины в поверхностный сон. Дискомфорт и болевые ощущения при этом отсутствуют.
- Местная анестезия — применяется только при наличии противопоказаний к общему наркозу. В большинстве случаев анестетик вводят в шейку матки, в результате чего обезболивается задний свод влагалища — место, где будут делать прокол.
- Комбинированный — одновременное применение местного и внутривенного обезболивания.
Когда прокол яичников проводят в естественном цикле, те есть нужно отобрать содержимое одного фолликула, то анестезия не требуется.
Немного анатомии
Содержание:
- Немного анатомии
- Показания к проведению манипуляции
- Противопоказания к проведению пункции
- Техника плевральной пункции
- Особенности процедуры при разных видах выпота
- Плевральная пункция у детей
- Результаты лабораторных анализов
- Осложнения плевральной пункции
Серозная оболочка, которая выстилает легкие и поверхность грудной клетки, носит название «плевра». В нормальном состоянии между двумя ее листками находится от одного до двух миллиграммов жидкости соломенно-желтого цвета, которая лишена запаха и вязкости, и необходима для обеспечения хорошего скольжения плевральных листков. При физической нагрузке количество жидкости возрастает в десятки раз, достигая 20 мл.
Вместе с тем к изменению состава и увеличению содержимого плевральной полости могут привести и некоторые заболевания. Болезни сердечно-сосудистой системы, постинфарктный синдром, рак, заболевания легких, в том числе и туберкулез, и даже травмы могут стать причиной нарушения оттока плевральной жидкости, что провоцирует так называемый плевральный выпот.
Увеличение объема жидкости в плевральной полости (выпот), скопление в ней воздуха, который не выходит наружу из-за механического препятствия (пневмоторакс), а также появление крови, вызванное разного рода травмами, опухолями или туберкулезом (гемоторакс), могут привести к дыхательной или сердечной недостаточности. С целью уточнения диагноза и в тех случаях, когда состояние пациента стремительно ухудшается и не остается времени на детальное обследование, чтобы спасти его жизнь врачи принимают единственно верное решение — проведение плевральной пункции.
Техника проведения пункции фолликулов
Пункция яичников — оперативное вмешательство, которое проводят с соблюдением правил асептики и антисептики в условиях операционной. Пациента просят переодеться в простерилизованную или одноразовую одежду. До введения женщины в наркоз, ей измеряют АД и фиксируют некоторые показатели работы сердечно-сосудистой системы. После наступления наркоза гинеколог обрабатывает место прокола раствором антисептика. Шейку матки обнажают в зеркалах и фиксирую пулевыми щипцами. Затем нижнее зеркало извлекают, а во влагалище вводят полую иглу, прикрепленную к ультразвуковому датчику. С помощью ультразвука врач устанавливает локализацию яичника и фолликулов, последовательно прокалывает их и отсасывает содержимое.
Средняя длительность пункции — 15-20 минут.
Фолликулярную жидкость вместе с яйцеклетками передают в эмбриологическую лабораторию. Перед оплодотворением ооциты проходят тщательную проверку. Следующий этап — взаимодействие яйцеклеток и сперматозоидов. Когда генетического материала недостаточно, оплодотворение проводят по методу ИКСИ или ПИКСИ. В некоторых случаях (при массивных спаечных процессах в малом тазе, аномальном расположении яичников) получить яйцеклетки с помощью трансвагинальной пункции невозможно. В таких случаях женщине предлагают лапароскопию.
Результаты лабораторных анализов
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Материал пункции исследуется на опухолевые клетки и патогенные микроорганизмы. Также в нем определяется количество белка, ферментов и составляющих крови.
Накопление избытка белков в плевральной полости свидетельствует о воспалительном характере жидкости в результате пневмонии, туберкулеза, эмболии легочной артерии, рака легких или заболеваний пищеварительного тракта, а также ревматоидного артрита или красной волчанки.
Причиной недостаточного содержания белков в выпоте может быть сердечная недостаточность и ряд других заболеваний, в числе которых саркоидоз, микседема, гломерулонефрит.
Кровяные тельца в выпоте — последствие травм или опухолей легочной артерии. Выявление опухолевых клеток свидетельствует о наличии метастазов и новых злокачественных образований.
Бактериологический анализ выпота позволяет выявить возбудителей инфекционного плеврита.