Эпилепсия относится к заболеваниям, проявляющимся разными симптомами и имеющим разную природу возникновения. Клиническая картина болезни описана во множестве пособий, и в мире насчитывается более 65 видов эпилептических недугов. Это обусловлено разными факторами, провоцирующими появление специфических припадков, которые в свою очередь приобретают постоянный характер.
Эпилепсия — это хроническое неинфекционное заболевание, которое формируется в тканях головного мозга и провоцирует выброс нейронов в организм, вследствие чего появляются неконтролируемые судороги, конвульсии, потеря сознания и т.д. Каждый из видов патологического поражения имеет разные проявления. В особо сложных случаях эпилептический припадок сопровождается потерей ориентации в пространстве, обмороком и неконтролируемым мочеиспусканием. Часто приступ вызывает обильное слюноотделение, которое в народе определяется как «пена у рта».
Однако медицина в ходе своего развития сформировала определенную терапию для каждого из видов болезни, но даже при таком разнообразии и возможностях остаются определенные формы заболевания, не поддающиеся медикаментозной терапии. Например, фармакорезистентная форма, при которой пораженные участки головного мозга не реагируют на компоненты препаратов, и клиническая картина остается неизменной. У человека продолжаются приступы, его состояние ухудшается ввиду постоянного истощения организма — напряжение мышечной ткани во время припадков в разы превышает норму. В подобных случаях используется хирургическое лечение, направленное на частичное или полное удаление пораженных клеток или их прямую стимуляцию.
Польза применения
Оперативные вмешательства при таких патологиях практикуются уже более 100 лет. Благодаря развитой отрасли нейрохирургии и инновационным разработкам в области медицины их эффективность составляет 80%. Людям, прошедшим хирургическое вмешательство, удается полностью избавиться от хронических припадков и вернуться к полноценной жизни. Современные технологии позволяют создать детальную карту участков головного мозга, которые отвечают за жизненно важные функции организма — речь, движение, память и координацию. Такой подход к терапии позволяет свести риск осложнений после манипуляций к минимуму.
Показания к хирургическому лечению
Известно, что эта болезнь так же разнообразна, как и факторы, провоцирующие ее. Поэтому в каждом индивидуальном случае терапия подбирается исключительно исходя из анамнеза пациента и результатов анализов, диагностики на КТ или МРТ, а также ЭЭГ. Существует два типа лечения данной патологии:
- медикаментозное;
- хирургическое.
Операция при эпилепсии — это вмешательство на головном мозге, в ходе которого врач удаляет или изолирует участок, где возникает приступ. Доктор выбирает вид хирургии в зависимости от того, как и в какой зоне распространяется эпилептический импульс. Именно расположение пораженных участков во многом определяет способы вмешательств и использования конкретного оборудования. О возможности хирургического лечения речь идет тогда, когда соблюдается ряд условий:
- Заболевание имеет фокальный (очаговый) характер. Совершенно точно определяется эпилептогенная область головного мозга, удаление которой избавит пациента от припадков.
- Взвешивание рисков. Любая операционная деятельность не должна привести к ухудшению качества жизни человека из-за неврологического или нейропсихологического дефицита.
- Форма должна быть исключительно фармакорезистентной, то есть как минимум два препарата не оказывают влияния на пораженные участки.
Поскольку операция назначается в особых случаях, подготовка и предварительные процедуры перед вмешательством тоже требуют внимания. За счет грамотной диагностики и обследования часто восстанавливается полная картина появления и развития болезни у пациента.
Обследование и анализы перед операцией
Высокая результативность подобного радикального лечения может быть достигнута только при жестком соблюдении всех стандартов подготовительных обследований, проводимых до дня операции. Они включают в себя:
- МРТ по программе эпилептического сканирования;
- видеозапись ЭЭГ, которая выполняется в обязательном порядке при любых формах патологии;
- детальное описание или видео приступов, которые удалось зафиксировать в домашних условиях;
- исследование нейропсихологического профиля больного для подтверждения уже существующего дефицита психических функций;
- анализ возможных факторов риска и осложнений, которые могут возникнуть во время и после оперативного вмешательства;
- консультация эпилептолога.
Оперативные манипуляции проводятся только в специализированных центрах, профильных клиниках с обязательным наличием реанимационного оборудования.
Хирургическое лечение у взрослых и детей осуществляется по аналогичному протоколу, кроме случаев патологических образований в головном мозге, когда необходимо присутствие гистолога и онколога. Наилучший результат достигается тогда, когда манипуляции выполняются нейрохирургом, специализирующимся на лечении эпилепсии.
Внутричерепная регистрация ЭЭГ
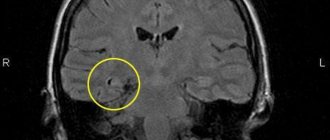
ЭЭГ (электроэнцефалограмма) — диагностическое мероприятие, которое в обязательном порядке проходят больные с любыми повреждениями или патологиями головного мозга. Этот метод позволяет констатировать нормальную электрическую активность и выявить патологический потенциал мозга и нарушения в его структуре. ЭЭГ широко используется при:
- эпилепсии;
- дифференциальной диагностике эпилептических припадков;
- неэпилептических пароксизмальных состояниях.
Оценивать ЭЭГ как основной источник диагностики нельзя. По своей специфике большая часть показаний — пассивная. Регистрация данных ЭЭГ при отсутствии значимых раздражителей не позволяет определить реактивность тех или иных нормальных ритмов и получить развернутую картину с достоверной информацией о патологической активности.
Побочные эффекты от лекарств
Как показала практика, через определенный промежуток после подбора и вынужденного наращивания доз лекарственных препаратов развиваются их побочные эффекты (токсические, аллергические, метаболические, гематологические), снижается чувствительность, появляются рефрактерность и другие негативные последствия (учащение приступов, ухудшение психической деятельности, лекарственная болезнь).
Многие из этих состояний обусловлены последствиями травмы головного мозга (включая родовые) либо определенными нарушениями (в том числе наследственными) обменных процессов в соответствующих структурах головного мозга (аминокислоты, липиды, катехоламины, полисахариды и др.), вызывающих появление многоочагового эпилептического комплекса, очагов застойного возбуждения, формирующих «судорожную готовность», а также диффузных изменении мозга, приводящих к тем же последствиям (без возможности строгой локальной идентификации пароксизмального очага на ЭЭГ).
Практически для всех подобных состояний и расстройств характерны та или иная выраженность и высокая вариантность психоневрологических нарушений, заставляющих больных обращаться во многие лечебные учреждения. Нередко вследствие этого они получают огромное количество и большие дозы лекарственных средств, очень часто без какого-либо заметного и стабильного результата.
Специалистам чаще приходится встречаться на практике с такими вариантами пароксизмальных состояний, как эпилептоидные синдромы при различных патологических состояниях (включая травмы головного мозга) и генуинная эпилепсия (grand та1 и petit та1); болезнь и синдром Жиля де ла Туретта; пароксизмы при детском церебральном параличе, ревматизме и др.
Виды хирургического лечения
Хирургическое лечение в России основано на нескольких методиках, которые широко используются во всем мире и на практике имеют отличные показатели результативности. Однако стоит отметить, что 100-процентную эффективность обеспечивает не метод оперативного вмешательства, а другие факторы, которые определяют период заболевания, степень поражения мозга, стадия развития и индивидуальные физические и неврологические данные пациента. Поэтому выделить наиболее действенный метод практически невозможно. Основные виды вмешательств:
- резекция височной доли;
- лезионэктомия;
- каллозотомия мозолистого тела;
- функциональная гемисферэктомия;
- стимуляция блуждающего нерва;
- множественные сублиальные рассечения;
- имплантация нейростимулятора RNS.
Выбор определенного типа операции полностью зависит от врача, который, основываясь на уже имеющихся данных о состоянии больного и его результатах анализов, утверждает способ, наиболее эффективный в конкретном примере. В сложных нетипичных ситуациях собирается консилиум с участием нескольких докторов узкого профиля и принимается решение об определенном виде хирургической терапии.
Резекция височной доли
Удаление височной доли мозга или отдельных структур через латеральный доступ. Эта операция может быть связана с удалением миндалевидного тела/гиппокампа. Внедрение и использование ЭЭГ показало, что мозговой рубец и окружающее его мозговое вещество является эпилептогенным очагом, вызывающим приступы разной силы. В итоге это подвело медицину к выводу, что височная эпилепсия является практически самостоятельной нозологической формой. Резекционные хирургические методы применяют в случаях, когда пациент прошел полную диагностику и медикаментозную терапию, которая не дала результатов.
Статистические данные МОЗ свидетельствуют о том, что 50% всех случаев патологии составляет комплексная парциальная эпилепсия. Результаты разных исследователей в области медицины и нейрохирургии показывают, что после операционного лечения данной патологии у 70–90% больных приступы полностью купируются или становятся редкими. На основании данных была предложена модификация передней лобэктомии с резекцией исключительно латеральной коры. В ходе долгих лет практик и врачевания было объявлено, что резекция пораженных отделов височной доли позволяет полностью избавиться от эпилептических припадков.
Лезионэктомия
Известно, что при эпилепсии в большей части страдают ткани головного мозга. Под сильным давлением выброса нейронов ткани быстро изнашиваются, начинается постепенный распад здоровой ткани с замещением на структурно-измененную клетку, представляющую собой нехарактерный узел. Лезионэктомия относится к менее популярным методам терапии, однако она также эффективна в определенных случаях.
Эти манипуляции представляют собой хирургическое вмешательство, направленное на удаление изолированных нефункционирующих участков мозга, которые возникли в результате травмы, онкологических патологий, мальформации кровеносных сосудов и других образований, провоцирующих припадки. В большей степени данная операция имеет эффект. Пациенты могут полностью или частично избавиться от приступов и затем придерживаться рекомендаций врача по недопущению стрессовых ситуаций в повседневной жизни.
Каллозотомия мозолистого тела
Каллозотомия — это отдельный вид хирургии, использующийся при лечении эпилептической патологии. Он заключается в рассечении мозолистого тела, а именно структуры, отвечающей за соединение обоих полушарий головного мозга. Назначается пациентам, у которых наблюдаются генерализированные судороги и двусторонние независимые эпилептические всплески в лобных долях. Кроме этого, в категорию больных, которым рекомендуется данная терапия, попадают больные с учащенными приступами, сопровождаемыми быстрой потерей тонуса мышц (человек падает). Часто при таких припадках происходят травмы и повреждения ОДА, поэтому подобная хирургия должна проводиться при первых проявлениях эпилептических случаев. Сама операция предполагает нейтрализацию быстрого перемещения судорожной активности из одной доли в другую. Подобные вмешательства редко провоцируют осложнения, поэтому прооперированные быстро проходят реабилитационный период и возвращаются к обычной жизни.
Функциональная гемисферэктомия
Признанная во всем медицинском мире опция в лечении симптоматических форм фармакорезистентной фокальной эпилепсии у больных с пороками развития головного мозга и некоторыми приобретенными поражениями одного из его полушарий. Прогноз результативности этого метода зависит от множества факторов, и не последние из них возраст и физическое состояние больного. Этот метод считается наиболее рискованным, поскольку имеет массу противопоказаний. Тем, кому была назначена процедура, предстоит долгий путь реабилитации, поскольку ее применяют при диагностировании катастрофической эпилепсии, которая сопровождается сильными приступами с потерей сознания и повышенным неконтролируемым слюноотделением.
Эта процедура применяется для лечения различных судорожных расстройств, когда источник эпилепсии локализуется в широкой области одного полушария, особенно энцефалита Расмуссена. Оперативное вмешательство проводится в период «затишья», когда человек не испытывает продолжительных припадков, провоцирующих полное истощение организма. Она используется в тех случаях, когда не помогает медикаментозное лечение, хирургическое вмешательство других видов или менее инвазивные операции, которые значительно ухудшают функционирование или подвергают пациента риску дальнейших осложнений.
Стимуляция блуждающего нерва
В отличие от других перечисленных методов, стимуляция вагуса назначается в тех случаях, когда медикаментозное лечение не дает результатов, а другие операции нельзя проводить в силу определенных причин и противопоказаний. Сам стимулятор вагуса состоит из генератора пульса с батареей и соединительного провода с электродами из платины. Они крепятся под левую подключичную область, а электроды фиксируются на шейной зоне человека. Само внедрение инородного тела осуществляется с помощью двух надрезов небольшого размера, поэтому оперативным вмешательством данную процедуру назвать сложно. Она занимает не более 1–1,5 часов и проводится под общим наркозом. Принцип действия:
- генератор с определенным интервалом посылает электрические импульсы;
- периодичность стимулирования и его деятельность регулируется доктором;
- проводится в амбулаторных условиях;
- повышение интенсивности зависит от эффективности стимуляции блуждающего нерва.
Человек при определенном опыте может самостоятельно регулировать силу и интенсивность стимуляции. С приближением приступа можно предотвратить распространение эпилептической активности, тем самым купируя приступ на начальной стадии.
Множественные сублиальные рассечения
Эта процедура дает возможность контролировать судороги, возникающие в тех областях мозга, где их нельзя безопасно извлечь. В медицинской практике на фоне прогрессирования поражений эпилептического характера известны случаи, когда в ходе работы были удалены поврежденные участки с необратимым процессом распада. Пациенты испытывали сильные головные боли, приступы увеличивались и становились тяжелее, что привело к частичной потери чувствительности в конечностях.
Сама процедура выглядит довольно просто и безопасно. Хирург делает несколько мелких надрезов в мозговой ткани. Эти рассечения существенно сокращают количество приступов, но не влияют на нормальную мозговую активность, что сохраняет всю функциональность организма и интеллекта. Однако подобные манипуляции требуют предельной концентрации и внимательности, поскольку любой лишний или чрезмерно глубокий надрез спровоцирует необратимые процессы.
Имплантация нейростимулятора RNS
Нейростимулятор RNS предназначен для контроля электрической активности мозга у больных эпилепсией и предупреждения у них судорожных сокращений путем подавления неестественной импульсации в нейронах. Это устройство было разработано американскими учеными и широко используется на практике во всем мире. Применение данного аппарата стимулирует:
- возобновление правильной речи;
- памяти и внимания;
- способность к концентрации;
- работоспособность;
- социальную активность.
Вся система состоит из имплантируемых и внешних компонентов. В первом случае это сам нейростимулятор, во втором — ноутбук с адаптированной программой, позволяющей следить за активностью головного мозга и выбросом нейронов. Система RNS также дает возможность просмотра электроэнцефалограммы пациента в режиме реального времени.
Что такое посттравматическая эпилепсия?
Данный вид эпилепсии возникает у молодых людей после перенесенных черепно-мозговых травм. Степень тяжести посттравматической эпилепсии напрямую зависит от степени тяжести полученной травмы. Наиболее высокий риск развития данного заболевания у больных, находившихся без сознания более суток, с гематомой головного мозга, вдавленными повреждениями черепа, проникающими огнестрельными ранениями головы, а также у пострадавших с повреждениями височной доли мозга и медиобазальных отделов лобной доли.
Посттравматическая эпилепсия характеризуется парциальными судорожными припадками, которые возникают вследствие поражения локального участка головного мозга, могут носить простой или тяжелый характер. При простых парциальных припадках у больных не нарушается сознание, при сложных – сознание теряется, при вторично-генерализованных отмечается появление судорожного приступа с захватом всей группы мышц.
В начале развития парциальных приступов появляются судороги, которые захватывают мышцы кисти рук и стоп, после чего они распространяются на всю конечность. Иногда судороги начинают появляться в мимических мышцах лица. Перед развитием припадка с потерей сознания у больного отмечается появление слуховых и обонятельных галлюцинаций, тахикардии, усиленного потоотделения, замирания взгляда.
У пациентов с посттравматической эпилепсией может теряться память, изменяться характер, возникать перепады настроения, развиваться деменция. Посттравматическая эпилепсия развивается в течении 5 лет после перенесенной травмы, чаще всего на протяжении первых двух лет, особенно если пациент перенес повторную травму, употребляет алкоголь или находится в стрессовой ситуации.
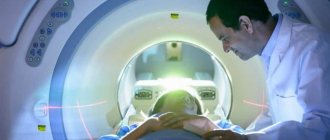
Пациентам, поступившим с черепно-мозговыми травмами, врачи клиники неврологии Юсуповской больницы назначают комплексное обследование на современной диагностической аппаратуре (включая метаболическую нейровизуализацию, магнитно-резонансную томографию, видео-ЭЭГ мониторинг), определяют прогноз заболевания при существующем риске возникновения посттравматической эпилепсии. В случае выявления заболевания рекомендуется прием современных противоэпилептических препаратов, которые помогают предотвратить судорожные припадки. Эффективны также нейропротективные препараты.
Лечение пациента с судорожным синдромом начинают в острый период после перенесенной черепно-мозговой травмы, после чего назначают поддерживающую терапию, которую продолжают около месяца. По окончании курса лечения проводят диагностику и определяют прогноз вероятности развития посттравматической эпилепсии.
При улучшении состояния пациента и благоприятном прогнозе прием препаратов постепенно отменяют в течение месяца. В случае неблагоприятного прогноза принимать противоэпилептические препараты больному придется более длительное время.
Записаться на приём
Эффективность хирургического лечения при эпилепсии
Оперативные вмешательства по своей специфике всегда имеют области рисков, которые определяются еще перед началом процедуры. Для этого собирается полная клиническая картина патологии и принимается решение об использовании одного из видов терапии, которая наиболее подходит для конкретного пациента. Эффективность определить также сложно, поскольку многие факторы зависят от самого человека и степени поражения здоровых клеток. Поэтому каждый из видов имеет свои преимущества и недостатки.
Даже при условии, что показания к хирургическому вмешательству у разных людей будут одинаковы, это не гарантирует аналогичный результат. Многие сталкиваются с проблемами, которые возникают во время реабилитационного периода. Каждый пациент переносит подобные манипуляции по-своему, но даже при таких неопределенных прогнозах медицина обещает положительный результат.
Прогноз
После проведения операции пациент должен пройти определенный курс реабилитации, постоянно находясь под наблюдением врача. За этот период снова будут проводиться некоторые обследования, тестовые задания и диагностика. Это необходимо для определения сохранения функциональности и способности размышлять и принимать решения быстро. Также проводится ряд специфических тренингов, при которых создаются стрессовые условия и наблюдаются неврологические процессы в коре головного мозга. Другими словами, при правильной и объективной терапии, а также последовательном восстановлении после операции человек может рассчитывать на жизнь без приступов и чувства тревоги.
Как лечат эпилепсию?
В первую очередь антиэпилептическими препаратами. Стандартное правило —лечение должно начинаться с одного препарата широкого спектра действия. Если назначенное лекарство недостаточно эффективно, то назначается другой препарат с учетом типа приступа, формы эпилепсии, наличия сопутствующих заболеваний. При отсутствии приступов и серьезных побочных эффектов лечение продолжается непрерывно в течение нескольких лет, после чего возможна полная отмена препаратов.
В тяжелых случаях к базовым препаратам добавляются стероидные гормоны, кетогенная диета или выполняется нейрохирургическая операция.