Парез – приобретенный или врожденный порок нервной системы. Из-за повреждения головного или спинного мозга человек ограничен в профессиональной и бытовой деятельности
Основные предпосылки появления и трансформации парезов — кровоизлияние либо ишемия сосудов спинного и головного мозга. Парез конечностей — прогрессирующая длительная болезнь. Без адекватного лечения она может окончиться серьезными осложнениями вплоть до полного исчезновения способности к движению. Поэтому важно в самые ранние сроки обратиться в специализированную клинику, выявить парез и правильно лечить его.
Причины возникновения парезов.
Различают 2 вида нейрофизических специфических проявлений: органические и функциональные. При парезе органической природы физическая взаимосвязь мышц и головного мозга разрывается, из-за чего снижается подвижность конечностей. Для функционального пареза отличительным признаком считается выявленное разрушение субстанции серого вещества.
В зависимости от зоны воздействия и выраженности заболевания классифицированы по типу локализации:
Тетрапарез: приводит к ослаблению мышц. Выражается повышенным тонусом, вследствие чего больной не может передвигаться.
Формированию этой разновидности могут способствовать хронические заболевания, нарушение кровообращения, наличие травм после нейрохирургического лечения.
Ослабление всех конечностей происходит вследствие ухудшения кровоснабжения нервных волокон. Иногда наблюдается ухудшение обмена веществ в нейронных путях серого вещества.
Парапарез: затрагиваются одновременно руки или ноги по обеим сторонам тела с поражением мозга. Провоцируют его опухоли: они также являются производными остеохондроза и спондилеза.
Гемипарез: при этом виде отказывает только половина тела. Затем уменьшается мощь: на смену приходит порок мышц верхних и нижних конечностей.
Гемипарез обладает особенностью усиливаться под влиянием таких заболеваний, как кровоизлияние, опухоль, травмы головы, диабетическая энцефалопатия.
Монопарез: при этом нарушении возникает затухание активности мышц в одной из конечностей. Расстройства похожей разновидности несет синдром Броун-Секара.
Причины деструкций этого типа — воспаление внутричерепных субстанций, отравления ботулотоксином, повреждение черепа, позвоночника, абсцесс, инсульт.
Причины развития болезни
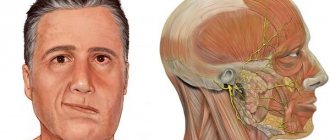
Что касается причин пареза лицевого нерва, то чаще всего выделяют болезни воспалительного характера, которые подействовали на нервные волокна и организм человека в целом.
Как пример, отит или неврит, проявляющиеся на лицевом нерве. Как правило, эти болезни чаще всего приводят к возникновению пареза.
Но парез лицевого нерва может быть самостоятельным заболеванием, которое не зависит от каких-либо других болезней. Всему виной воспалительные процессы, которые имели место в лицевых нервах.
Ещё одной важной причиной является нарушение кровоснабжения лицевого нерва, опухоли и травмы.
Группы и факторы риска
Медики выделяют ряд факторов риска:
- во-первых, обычно к ним приписывают различные инфекции вирусного происхождения, когда, например, виной может быть ДНК обычного герпеса;
- во-вторых, это переохлаждения локального характера, сердечные заболевания, например шумы.
Группы, на которые делится парез лицевого нерва, зависят от степени осложнения и от оперативного вмешательства:
- Первая группа – парезы, которые лечатся только с помощью методик, которые помогают восстановить подвижность лицевого нерва.
- Вторая группа – лечатся с помощью операций на нервной основе, включающие в себя «обновление» подвижности мимических мышц лица.
- Третья группа – лечатся с помощью сшивания лицевого нерва с подвижными нервами.
- Четвёртая группа – требуют динамического воздействия на нерв.
- Пятая группа – требуют корректирующих операций.
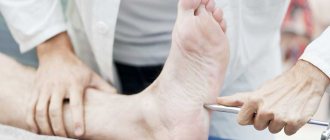
Парез ступней.
Появляется при попытке согнуть колено. Невооруженным глазом видны трудности сгибательно-разгибательных функций бедренной части и голени. Связано это со слабостью определенных групп мышц при нормальной динамике в дистальных отделах. Травмирующие факторы, поражающие целостность волокон бедра, зачастую вызывают периферический проксимальный односторонний парез.
При мононейропатии бедренных нервов может наблюдаться исчезновение чувствительности на внешних поверхностях ноги, а также голени спереди. Мышцы очень сильно напрягаются, из-за чего ограничивается их подвижность. Разгибание голенной части затруднено.
По мере прогрессирования такой разновидности пареза поражается персональная или тибиальная группа мышц. Невозможно двигать ступней, а после дисфункции малоберцовых нервов трудно ходить. Ступая на пятку, больной лишается возможности отводить стопу и поднимать ее внешний край. Снижается острота сенсорного восприятия на внутренней стороне. Из-за отсутствия своевременного квалифицированного лечения развивается «петушиная походка».
Серьезные травматические последствия могут повлечь значительные неприятности в отношении большеберцового нерва. Симптомы — затруднение сгибания подошвы, ступни и кисти. Человек не может стоять «на носочках», исчезает ахиллов рефлекс. С течением пареза могут появиться трофические язвы. Также нарушается сенсорная восприимчивость в подошвенной части, а также в области наружного края подошвы.
Болезнь седалищного нерва зачастую является итогом травмы. Если площадь и глубина повреждения велика, то трудно избежать потери кости бедра. Вследствие деструкции прогрессирует мононейропатия седалищного нерва. При полной утрате нервноволоконных окончаний может прийти абсолютная обездвиженность. Однако наружная бедренная поверхность остается неповрежденной и чувствительной. Существенно снижается способность воспринимать тактильные раздражители на задней поверхности, а также подошве.
Симптомы и признаки развития пареза
По симптомам развившейся патологии можно легко отличить центральный парез от периферического, определив тем самым уровень поражения нервной системы.
Для центрального пареза характерно:
- Снижение мышечной силы;
- Увеличение мышечного тонуса;
- Повышение рефлексов;
- Появление патологических рефлексов.
Периферический парез характеризуется:
- Снижением мышечной силы;
- Уменьшением мышечного тонуса;
- Снижением рефлексов;
- Гипотрофией мышц;
- Появление фибрилляций и фасцикуляций отдельных мышечных волокон.
При смешанной форме патологии наблюдаются различные сочетания симптомов центрального и периферического парезов.
Это важно! В том случае, если помимо двигательных нейронов патологический очаг затрагивает и чувствительные, может наблюдаться уменьшение различных видов чувствительности или полное их выпадение, а также патологическая чувствительность в виде ползания мурашек, жжения или покалывания.
Клиническая картина паралича руки.
С углублением пареза вариативность и динамический уровень моторики уменьшается, что легко определяется простым рукопожатием. Нередко нарушение мышечной моторики заявляет о себе без каких-нибудь определенных первопричин. Острое течение недуга сигнализирует о беде ярко выраженным болевым синдромом. Заболевания, при которых происходит разрыв нервных волокон, часто являются следствием травматического осложнения.
Сбой в дистальном отделе носит название «паралич Дежерин-Клюмпке». Вопросы подобного рода могут появиться из-за травмирования плечевого сустава ребенка в момент родов. При таком стрессе обездвиживание распространяется и на кисти. У пострадавшего не получается нормально сжимать кулак, складывать и открывать ладонь, т.к. распадаются мелкие мягкие структуры кисти.
При парезе из-за разрыва локтевых волокон беспокоят острые боли мышц, участвующих в распрямлении кисти и отведении в сторону локтя, теряется работоспособность. Обездвиживается мизинец.
Если лечение несвоевременно, это может привести к атрофии и гипотенару.
По внешнему виду кисть напоминает когтистую лапу. В основных фалангах пальцы находятся в разогнутом состоянии, а в других — согнуты, парализованные мышцы доминируют.
Проявление недуга сопровождается выраженным прогрессированием полинейропатии (поражением нервов).
Особенности пареза лицевого нерва у новорожденных детей
Парез лицевого нерва у новорожденного может появиться вследствие повреждения лицевого нерва во время родов.
Если голова малыша проходила через сильно узкий родовой проход или в процессе извлечения ребёнка были задействованы щипцы, то риск появления пареза увеличивается в разы.
Это так называемые травматические парезы лицевого нерва, которые на практике встречаются чаще всего. Бывает, что когда лицо ребёнка находится в состоянии покоя, никакие признаки не выдают наличие болезни.
Но стоит только ему заплакать, ротик обычно перекашивается на здоровую сторону. Парез может быть врождённый, а может появиться вследствие каких-то негативных воздействий.
Для того чтобы эффективно избавиться от пареза лицевого нерва у ребенка, необходимо сразу же провести диагностику, и не медля приступить к лечению.
Диагностика пареза.
Если появляются симптомы, хоть отдаленно напоминающие парезы верхних или нижних конечностей, может помочь только специалист с большим опытом клинической работы.
Исследование может заключаться в сборе анамнеза и установке склонности к определенным психогенным реакциям.
В период диагностирования заболевания пациенту необходимо ответить на вопросы: как давно он впервые ощутил сужение физических возможностей, есть ли у него в анамнезе доброкачественные или злокачественные опухоли головного мозга, гнойные абсцессы, отравления (или подобная картина встречалась у кого-либо из близких членов семьи).
Необходимо обследование, в котором предоставляется возможность узнать количество баллов, набранных во время оценки качества мышцы (0 — 3 баллов означает силу ниже нормы).
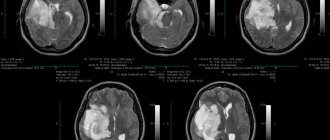
Для обнаружения возможного воспаления дополнительно сдают общий анализ крови. Чтобы составить анамнез, заболевший получает направление на токсикологический анализ. Важно оценить электрическую активность: для этого врач назначает электроэнцефалографию. Чтобы подробно изучить структуры, выявить специфику заболеваний, а также определить наличие абсцессов, кровоизлияний, новообразований различной этиологии, нужно пройти компьютерную и магниторезонансную томографию и запустить нормальное лечение.
В чем отличие пареза от неврита или паралича
От неврита парез лицевого нерва отличается тем, что неврит – это начальная форма воспаления нервов, которые расположены на лице. Она может возникнуть вследствие переизбытка воспалительных элементов, содержащихся под кожей лица.
Парез не привязан только к этому виду заболевания и является более сложной формой заболевания.
Что касается паралича лицевого нерва, то, безусловно, эта болезнь тяжелее пареза. Паралич проявляется в более тяжёлой и резко выраженной форме, когда больной практически не может пошевелить лицевыми мышцами.
Если говорить о парезе лицевого нерва, то эта болезнь носит частичный характер и не распространяется полностью на всё лицо, потому форма её проявления более лёгкая.
Основные симптомы полиомиелита у детей — достаточно ли их знать, чтобы не допустить тяжелых последствий.
Что вызывает кислородное голодание и чем опасна гипоксия головного мозга у новорожденных? Что нужно предпринять в первую очередь во время приступа.
Остеопатические методы.
Остеопатия рассматривает организм в качестве целостной системы, способной к саморегулированию и самовосстановлению.
Задача лекаря — запустить механизм, который активизирует скрытые резервы.
В связи с выраженным регрессом при парезе, в коррекции и лечении задействованы все методы остеопатии.
Структуральный:
врач применяет его в случае наличия вопросов, связанных с костями и связочной системой. Остеопат прибегает к разным техникам, имеющим сходство с мануальной терапией.
Фасциальный:
работает с мягкими тканями конечностей. Осуществляется восстановление затронутых патологией органов посредством их синхронизации, улучшается кровоток.
Краниосакральный:
гармонизирует импульсы головного и спинного мозга в соответствии с биологическим ритмом. Используется при регулировании нейрофизиологических проблем конечностей.
Восстанавливающая гимнастика.
Вспомогательный раздел остеопатического метода — лечебная физкультура. Она показана с любой тяжестью пареза (даже если симптомы таковы, что мышечная проблема мешает нормально двигаться).
Упражнения поддерживают функционирование вестибулярного аппарата, сердца, сосудов, нормализует опорно-двигательную систему, сухожильно-связочные структуры, суставы.
Врачу важно подобрать комплекс упражнений, чтобы одновременно задействовать обе руки и ноги. Нет разницы, присутствует односторонняя или двусторонняя скованность.
Врач-остеопат выбирает наиболее эффективные как современные, так и зародившиеся в древности способы лечения. Чтобы сформировать более расширенный восстановительный курс, необходимо иметь в виду разные подходы. Иглоукалывание – акупунктурная терапия; Су Джок (в переводе – «кисть – стопа») – методика воздействия на рефлекторные зоны; тейпирование – фиксирование суставов с помощью специальных пластырей (используются кинезио тейпы – пластичный материал для регенерации суставов, позволяющий сгибать и разгибать зафиксированные суставы).
Массаж.
Массаж – вспомогательное консервативное остеопатическое лечение, предусматривает восстановительные меры посредством воздействия на органы через поверхность тела. С помощью специальных манипуляций удается нормализовать кровоснабжение клеток и облегчить состояние при спазмах. Человек чувствует себя лучше. Процедура, выполняемая опытным специалистом, предупреждает дегенеративно-дистрофические перспективы. Чтобы эффект от манипуляций получился максимальным, иногда дополнительно прописываются витаминные препараты.
Лечение осуществляется курсами. Массажирование выполняется на обеих сторонах — здоровой и той, что надо лечить. Специалист аккуратно массирует каждую снизу вверх.
Человек, страдающий таким расстройством, может самостоятельно расслаблять спазмирующую мускулатуру. Эти навыки возможно освоить в клинике.
Чтобы уменьшить спазм мышц, нужно аккуратно прокатывать ступней валик. Облегчить симптоматику помогут щадящие движения. Амплитуду нужно понемногу увеличивать.
Немаловажно учесть, что при этом лечение проводиться комплексно с подключением резервных запасов всего организма.
Ошибочно ограничиваться одним массажем или спортом без наблюдения врача: получить ожидаемый лечебный эффект все равно не удастся.
Лечение болезни
Перед тем, как приступить к лечению, как пациент, так и врач должны поставить перед собой конкретные цели.
Цели, которые решает лечение пареза лицевого нерва:
- Во-первых, необходимо избавиться от сопутствующей болезни (это может быть и отит, и неврит и прочее), чтобы непосредственно перейти к лечению самого заболевания.
- Во-вторых, необходимо вылечить отёки и процессы воспалительного характера, которые распространились в нервных тканях.
- В-третьих, необходимо поддерживать кровоток в нервных тканях, чтобы нервы могли «подпитываться» и избавляться от воспалений.
- В-четвёртых, необходимо повышение иммунитета, чтобы болезнь не вернулась во второй раз с ещё большей силой.
- А в-пятых, необходимо всеми путями стимулировать процессы регенерации нервов.
Методики
Методики лечения периферического и центрального пареза лицевого нерва практически не отличаются.
В качестве лечения врачи ведущих клиник привыкли использовать методы интегральной терапии.
Этот курс имеет массу преимуществ, но он будет эффективным только при своевременном исполнении. Если лечение наступило незамедлительно, то парез отступит в восьмидесяти процентах случаев.
Первая методика – это гимнастика при парезе лицевого нерва, а вторая – использование рефлексов.
Широко используется и акупунктура, массажи, грязевые припарки и лечение лазером. Все эти методики является весьма эффективными, если действовать всем советам и рекомендациям врача.
Сначала последуют значительные улучшения общего состояния, за которыми возможен вариант полнейшего выздоровления.
В конце всего курса, врачи могут сделать лицо более оживлённым и подвижным. Также измениться форма лица – оно уже не будет казаться асимметричным. Лицевой нерв сможет снова исполнять все свои функции, а симптомы, которые наблюдались от влияния сопутствующей болезни, сойдут на «нет».
Также, по истечении курса лечения, заметно снижается риск повторного заболевания.
Медикаментозное лечение пареза лицевого нерва
Естественно, не обойтись в лечении пареза лицевого нерва и без медикаментов.
Их может назначить только лечащий врач, так как не существует универсального средства, которое бы подошло всем больным.
Такие препараты обычно влияют на повышение иммунитета и на общее состояние организма пациента, потому и прописывается общий терапевтический курс: физические нагрузки помогут улучшить кровоток, а препараты повысить восприимчивость нервных волокон и снять воспаление.
Лечение пареза конечностей гомеопатией
Для лечения пареза всегда используется комплексная терапия, которая включает в себя прием медикаментов, физиопроедуры и лечебную физкультуру.
Хорошо помогает также прием гомеопатических препаратов.
Наиболее эффективны:
- Атропинум сульфурикум (Atropinum sulfuricum). Данные препарат изготавливают из белладонны. Используют его для лечения центральных парезов у лиц, склонных к психозам и неврастении.
- Плацента композитум. Это сбор, включающий в себя эмбриональные ткани и ткани плаценты, а также дополнительные гомеопатические вещества. Его применяют при периферических парезах, сопровождающихся нарушением кровообращения.
- Ботулинум (Botulinum). Средство изготавливают из ботулотоксина и применяют при любых формах парезов.
- Дифтеринум (Dipheninum). Изготавливают из токсина возбудителя дифтерии и применяют при центральных спастических парезах.
Обратите внимание! Перед употреблением любого средства необходимо проконсультироваться с врачом.