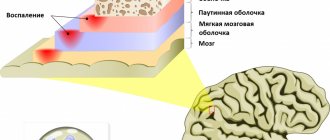
Что такое отек мозга
Физиологически поддержание внутричерепного давления обеспечивается постоянным объемом крови и спинномозговой жидкости. Изменение атмосферного давления, компенсация разного объема циркулирующей крови компенсируется притоком или оттоком ликвора. Появление внутри мозга дополнительного образования, гематома, воспалительные процессы, черепно-мозговые травмы (ЧМТ) приводит к сдавлению церебральных структур. Повышение внутричерепной гипертензии обуславливает гибель паренхимы. Особенности симптоматики зависят от силы и расположения патологического очага.
Патологический отек головного мозга приводит к увеличению размеров мозговых тканей посредством избыточного скопления жидкостных сред. Нарастание количества вода сопровождается летальным исходом (если своевременно не проведена оперативная декомпрессия). Постепенное увеличение объема мозговой ткани приводит вначале к неврологическим расстройствам. Постепенно присоединяются психозы, нарушения работы внутренних органов.
Классификация
Отек головного мозга возникает из-за увеличенного содержания мозговой жидкости. В патогенезе развития эдемы условно разделяют три формы: цитотоксическую, вазогенную и интерстициальную или их комбинацию.
Вазогенный отёк
Вазогенный отек – наиболее распространенная форма, вызванная нарушением гематоэнцефалического барьера. Белки плазмы проникают за пределы сосудов, из-за чего осмотическое давление нагнетает жидкость в интерстициальное пространство головного мозга. Например, эндотелиальный фактор роста, глутамат и лейкотриены локально повышают проницаемость клеток вокруг опухоли. Именно это, наряду со слабостью сосудистых стенок, приводит к попаданию жидкости с белками в паренхиму белого вещества. Отеки возле опухолей в 65% приводят к когнитивным нарушениям у пациентов из-за смещения мозговых структур.
Вазогенный отек провоцируется нарушением проницаемости сосудов и изменением перфузионного давления на фоне следующих заболеваний и состояний:
- абсцесс мозга;
- инсульт;
- гиперкапния;
- энцефалопатия на фоне гипертонии;
- гепатическая энцефалопатия;
- метаболические нарушения;
- диабетический кетоацидоз;
- отравление свинцом;
- горная болезнь.
Патогенные микроорганизмы при менингитах нарушают проницаемость гематоэнцефалического барьера для белков и ионов натрия. Это приводит к накоплению жидкости в межклеточном пространстве, а также набуханию клеток из-за пассивной гипоксии. Повышенное внутричерепное давление нарушает связи между нейронами.
Цитотоксический отёк
Клеточный или цитотоксический отек возникает внутри клеток без повреждения гематоэнцефалического барьера. Развивается патология после инсульта или черепно-мозговой травмы с повреждением глиальной ткани, нейронов и эндотелиальных клеток. В клетках нарушается гемостатический механизм, и натрий накапливается в них, нарушается выход ионов за пределы оболочки. Анионы стараются восстановить нейтральность на поверхности мембраны, что приводит к отеку внутри клетки.
Цитотоксический связан с изменением ионного баланса на поверхности клеточных мембран в результате нескольких причин:
- гипоксическая ишемическая травма головного мозга (при утоплении, остановке сердца);
- травма головного мозга;
- метаболические нарушения обмена органических кислот;
- гепатическая энцефалопатия;
- синдром Рея (острая печеночная недостаточность);
- инфекции (энцефалиты и менингиты);
- диабетический кетоацидоз;
- интоксикации (аспирином, этилен гликолем, метанолом);
- гипонатриемия или избыточное потребление воды без электролитов.
Интерстициальный отёк
Одна из основных причин интерстициального отека – обструктивная гидроцефалия. Интерстициальный отек развивается из-за подтекания спинномозговой жидкости из желудочков мозга в интерстициальное пространство мозга. Пациенты с гидроцефалией или менингитом предрасположены к данной патологии. Увеличенное давление в желудочках приводит к вытеснению содержимого желудочков, что приводит к отеку белого вещества.
Классификация отека мозга по мкб 10
Клиническая градация мозговой отечности по патогенезу:
- Фильтрационный;
- Интерстициальный;
- Цитотоксический;
- Вазогенный.
В зависимости от места скопления жидкости выделяют особенности симптоматики. Вазогенные очаги приводят к нарушению работы сердца, патологии зрения, почек. Любые органы, имеющие интенсивное кровоснабжение, повреждаются.
Интерстициальная разновидность характеризуется компрессией большинства структур центральной нервной системы. Межуточная жидкость вначале не приводит к гибели тканей, так как занимает свободное пространство. Недостаток поступления питательных веществ, кислорода приводит к гибели клеток. Скорость наступления эффекта определяется степенью сдавления.
Классификация внутримозговых отеков по этиологическим факторам:
- Послеоперационный;
- Травматический;
- Злокачественный (опухолевый);
- Гипертензивный;
- Ишемический;
- Воспалительный;
- Интоксикационный.
Стандартизация заболевания по МКБ 10 позволяет правильно определить нозологическую форму:
- Нервные болезни – «G0-99»;
- Другие расстройства нервной сферы – «G90-99»;
- Разнообразные повреждения мозга – «G93»;
- Отек головного мозга – «G93.6»;
- Неклассифицированная мозговая отечность – «R60»;
- Локализованный – «R60.0»;
- Генерализованный – «R60.1»;
- Неуточненный – «R60.9».
Перифокальный вазогенный вид возникает по причине повышения проницаемости сосудистой стенки. Проникновение крови через стенку приводит к разрушению гематоэнцефалического барьера. Перифокальная форма возникает на месте оперативного вмешательства, вокруг опухоли, возле воспалительного очага.
Интоксикационный цитотоксический вариант развивает преимущественно в белом веществе при отравлении угарным газом, цианидами, при ишемических состояниях, вирусных инфекциях. Вирусные инфекции провоцируют цитотоксические изменения постепенно, приводит к разрушению нейронов.
Осмотическая разновидность формируется при изменении осмолярности тканей. Разрушение гематоэнцефалического барьера формируется при гипоксии во время родов у детей, пропотевании через разрушенные стенки ликвора. Состояние провоцируют метаболические энцефалопатии (например, при сахарном диабете).
Патогенез
Набухание головного мозга — это ступенчатый процесс, при котором острое повреждение приводит к образованию цитотоксического, ионного или вазогенного отека. Что такое отек? Это комбинация патогенетических механизмов. Цитотоксический отек характеризуется истощением внутриклеточного аденозинтрифосфата (АТФ), который нарушает активный транспорт осмолитов через клеточные мембраны. В клетках происходит накопление ионов натрия и воды.
На поверхности клеточных мембран нарушается давление и соотношение ионов, что приводит движению жидкости во внеклеточное пространство паренхимы мозга из сосудов. Этот механизм еще называется ионным. При ушибах мозга повышается активность ионного канала Sur1-Trpm4 в эндотелиальных клетках, что приводит к скоплению жидкости.
Отдельная форма цитотоксического отека – вазогенный. Патология развивается из-за повышенной проницаемости гематоэнцефалического барьера головного мозга после ушиба, выброса воспалительных веществ при инфекции и увеличения свободных радикалов. В результате происходит выделение жидкости вне клетки вместе с протеинами плазмы крови.
По мере развития ушиба мозга данные механизмы сменяют и дополняют друг друга, приводя к набуханию. Считается, что отеку предшествует повышение внутричерепного давления из-за фиксированного объема закрытой полости черепа. Одновременно снижается капиллярная перфузия – давление крови в сосудах мозга. Ткани недополучают питательные вещества и кислород, развивается гипоксемия.
Причины отека головного мозга
Если у человека отекают мозги, предварительно устанавливается этиология заболевания. Основные причины болезни:
- Кровоизлияние внутрь черепа при гипертоническом кризе;
- Черепно-мозговая травма после падения, дорожно-транспортного происшествия, удара сверху;
- Пороки развития ЦНС у новорожденных;
- Воспалительные заболевания – токсоплазмоз, менингит, энцефалит, гнойные ограниченные деструктивные полости (абсцесс);
- Смена атмосферного давления (пребывание над уровнем моря свыше полтора километра);
- Отравление угарным газом;
- Родовая травма;
- Ишемический или геморрагический инсульт.
Остальные этиологические факторы встречают реже, но характеризуются аналогичными патогенетическими механизмами.
Особенности отека мозгового вещества у новорожденных
Строение головного мозга новорожденного и грудного ребенка отличается от структуры черепа взрослого. У малыша нестабильность анатомических структур. Не отработаны механизмы компенсации повышенного внутричерепного давления, отсутствует перераспределение ликвора, крови для выравнивания гипертензии. Увеличение жидкости внутри черепа у грудничка сопровождается острой симптоматикой. Повышение внутричерепной гипертонии приводит к выбуханию хрящевой ткани родничков, мягких костей.
Сразу после рождения требуется исключения факторов риска у детей для предотвращения нозологии. Определить болезни можно после появления первых признаков:
- Мышечные судороги;
- Сонливость и торможение мозговой активности;
- Беспокойное поведение;
- Выбухание родничка, когда ребенок отдыхает;
- Трудности при приеме пищи из груди;
- Частый рвотный рефлекс.
Раннее выявление необходимо, так как поздняя верификация отеков мозга у ребенка часто завершается летально.
Особенности внутримозгового отека при алкоголизме
Метаболиты этилового спирта приводят к разрушению стенки сосудов, повышению проницаемости стенки. Злоупотребление алкоголем у взрослых провоцирует хронический вазогенный отек. Состояние приводит к психозу (белая горячка, абстиненция). Чем длительнее злоупотребление этиловым спиртом, тем необратимее изменения внутри мозга.
Все органы реагируют на экзо- и эндовредности ограниченным числом и качеством патологических реакций. Для мозга — это кислородное голодание и расстройство ликвородинамики, — различные проявления отека мозга. Спонгиоз (губчатость) ткани мозга, его серого вещества встречается значительно реже, чем белого. Считается, что это чуть ли не единственный морфологический признак медленной вирусной инфекции. Причем, именно серого вещества подчеркивает К.Тайдушек (1989). Основанием явилось исследование куру и БКЯ, как болезней человека и животных. Считается, что и при хронической форме вилюйского менингоэнцефаломиелита также встречаются очаги спонгиоза (П. Р. Петров, 1987). При острой форме этого, видимо, вирусогенетического заболевания (болеют только якуты) мозг реагирует менингоэнцефалитом — воспалением. Спонгиоз выражен весьма скромно (архив академика А.Л.Авцына, кстати, и К.Тайдушек получает этот материал).
В МКБ-9 губкообразная, подострая (вирусная) энцефалопатия кодируется двояко: 046,1 и 331,5.
При психических заболеваниях (шизофрения, сенильный церебральный амилоидоз, сосудистые энцефалопатии) явления спонгиоза в сером веществе наблюдается редко, в ограниченных очажках. В белом веществе маргинального слоя коры и субэпендимарно спонгиоз (криброзность — фр.
решето, сотовидность) явление облигатное. Причем прижизненное, что установлено при — КТ и ЯМР томографии и затем верифицировано нами посмертно. Этот метод изучения живого мозга иногда в подкорковых образованиях тоже выявляет то, что томографисты называют лейкоараиозис (белое разряжение рентгеновской и резонансной плотности). Причем, иногда встречаются ошибки, когда снижение плотности вещества мозга на почве образования кист (лакун) размягчения трактуется как лейкоараиозис. Гистопатологическая верификация позволяет уточнить такие представления, отвергнув и демиелинизацию, и некроз, — речь идет о разновидностях очагового отека мозга (персистирующего — В. А. Моргунов и др., 1980). Особенно часто это встречается при интерстициальной водянке мозга, сопровождающей амилоидоз и атрофию, как результата препятствий ликвородинамике, поскольку сенильные бляшки (шарики) развиваются перикапиллярно.
Еще более часто, в той или иной степени постоянно, можно видеть спонгиоз белого вещества мозга периваскулярно (вазогенно) в виде криброзности, что фактически, один в один, равно губчатости и является характерным для вазогенного отека мозга. КТ и ЯМР исследования показали, что это не только очаговый, но и диффузный отек мозга (и не смертельный, если не сопровождается дислокациями). Более того, нам удалось наблюдать исчезновение лейкоараиозиса после интенсивной дегидрационной терапии. А это — подтверждение, что явление процесс не деструктивный, а обратимый, который раздвигает пучки миелиновых волокон, сдавливает их, но не разрушает. Спонгиоз в белом веществе мозга явление микроскопическое (X 100), хотя томограмма позволяет видеть и макроскопические очажки (не менее 1 х 1,5 см), хотя паравентрикулярно можно видеть зону лейкоараиозиса и более тонкую, чем в подкорковых образованиях.
Бельгийские ультрамикроскописты (J. Flaman-Duran et al., 1979) заговорили и о спонгиозе на уровне ЭМ. Однако нужно помнить о трудностях сопоставления биопсийного и посмертного материала, особенно после перфузии мозга животных. Пока мы не касались возможной трактовки «полиоспонгиоза», его морфогенеза, как результата вирогенного лизиса корковых нейронов. Б. М. Жданов (1990) прямо указывал, что наступает вирогенный лизис там, где размножаются вирионы. А. Ф. Быковский (1973) считал, что размножение вирусов в клетке влечет за собой ее гибель. Цитопатическая патология, на которой основываются эти заключения основываются на изучении цитологии клеток в культуре. Мы же пытаемся сопоставить культуральные данные с известными из гистопатологии мозга человека, когда вирус встроен в геном и вовсе не реплицируется. В таком раскладе гибель нейронов или глиоцита возможно и не происходит массово, кроме клеток-теней.
Тут приходит на ум очень распространенное явление, — так называемый перицеллюлярный отек (общий патолог, академик А. М. Вихерт посмеивался над нейроморфологами: — Все-то у них периваскулярный и перицеллюлярный отек; да, так и есть — отек мозга явление постоянное и артефактом его не назовешь). Разнятся только степени выраженности даже после перфузии мозга животных. Все же при парафиновой заливке доля сомнения в перицеллюлярном отеке присутствует. Проще с миелином, который гидрофобен и потому ликвор здесь более пространственно очерчен, в частности в «дренажных» олигодендроглиоцитах (П. Е. Снесарев), это межфасцикулярная глия. Чтобы избежать упрека в артифициальности надо постепенно проводить дегидратацию и делипидацию кусочков мозга до полной прозрачности спиртов проводки от мути с дистиллированной водой (проба на эмульсию). Коль скоро и мизерные кусочки для ЭМ способны оставлять ультраструктурные следы наличия интерстициального ликвора, то следует признать, что жидкости мозга не только структурированы (отростки астроцитов, окружающие нейроны и капилляры) с белками, но и «свободны» между липидами мозга, превалирующие и в миелоархитектонике как коры, так и белого вещества.
И все же проследить лизис ставшего, гиперхромным нейрона в перицеллюлярной вакуоле не удается. Таким образом, состояние нейронов в перециллюлярных вакуолях противоположно тому, что мы видели при кариоцитолизе и образовании клетки-тени. Один аргумент весьма важен: при острейшей токсической энцефалопатии (и гипертермии) при смертельной шизофрении наблюдается картина лизиса нейронов цитоцидного действия.
Расценить корковые очажки спонгиоза результатом гибели нейронов — бездоказательно. Это проявление ликворостаза, отека, а не киста размягчения (Л. И. Смирнов, 1949). При них наблюдаются скопления пигментов гематогенного происхождения (синий, зеленый, бурый), но главное, что полость отграничена разрастанием волокон глии и соединительной ткани. Насколько эфемерна гистопатология спонгиозной энцефалопатии, настолько самоочевидна (однако далеко не всегда) картина энцефалитов. Их классификация основана на богатом опыте клинико-анатомических сопоставлений и принадлежит в основном невропатологам. Но в эту «библиотеку» и психиатры заложили свой фундаментальный опыт исследования прогрессивного паралича. На этом примере сифилиса мозга можно понять распространение по коре серозного энцефалита, которому нет равного по выраженности, только гнойный менингоэнцефалит сопровождается такой же бурной реакцией. Благодаря антибиотикам П/П стал раритетом, но, надо думать, лишь временным, — грядет новая вспышка недолеченного (или нелеченого вовсе) сифилиса. Труднее понять исчезновение энцефалита Экономо. Или отсутствие выраженной воспалительной реакции при парагриппе (А. П. Авцын, личное сообщение).
В тех же случаях, когда нежданно-негаданно для клиницистов психиатров гистологически обнаруживается диффузный, серозный полиэнцефалит, то все пути иммунологической идентификации бывают отрезаны и, как правило, этиология остается лишь предметом поиска по литературным источникам. Второй бич — идентификация природы даже клинически явного энцефалита — это позднее проведение вскрытия, что также отрубает возможности иммуноморфологии. Иммунопатология прижизненно также не всегда показательна, поскольку наличие AT к ряду вирусных АГ у психически больных является всего лишь фоном и «населенность» мозга целым рядом персистирующих вирусов (корь, герпес, цитомегаловирус, краснуха и т. д.). С нашей точки зрения, наиболее важно то, что латентная вирусная инфекция мозга человека не имеет морфологии, или она невоспалительная, иммуннодефицитарная. Это касательно вирулентных вирусов, а что до «неинфекционных», то здесь и вовсе совершенно удивительно. Например, эпилептогенный очаг, где иногда обнаруживаются периваскулярные лимфоидные муфты (В. А. Клейн, 1983). Обычно же никаких воспалительных явлений ни гистологически, ни тем более ЭМ здесь не отмечается.
Последнее, вирусные включения (ядерные и цитоплазматические). ЭМ к этому прибавила не очень много (речь о трупном материале, где время — решающий фактор такого исследования). Главные достижения в ультраструктуре вирусов получены на культуральном уровне, что на постмортальном материале человеческого мозга воспринимается с недоверием. «Интактность» (гистологическая) мозга при психических болезнях (т. н. «функциональные» психозы), — это, конечно, весьма удобный миф для психиатров. В нынешние времена это результат полного отсутствия основ нейроморфологического образования. Структуры мозга — прибежище не только и не столько всем известных вирулентных вирусов (добавим — нейротропных), но и психотропных, пока еще избегнувших идентификации. На роль эндогенных вирусов, повинных в этиологии психовирусологических заболеваний предложены, явно по аналогии, те самые ретровирусы, которым отводится главная роль и в онкогенезе и нейроонкологии, в частности, также и при СПИДе, уже инструментально доказанном. Причем, и при нем нет (по описаниям микро-глиоза) настоящего энцефалита, но нет и спонгиоза. Наш собственный, весьма небогатый, опыт исследования энцефалитов показал, что спонгиоз не является облигатным проявлением вирусного энцефалита. И наоборот, очажки полиоспонгиоза в коре головного мозга умерших не дает никаких оснований к диагнозу энцефалита. Что касается лейкоспонгиоза, то это картина настолько частая, что ее следует без колебаний отнести к нарушению ликвородинамики.
Заключим проблему влияния вирусов на клетку ссылкой на С. Лурия и др. (1970). Авторы выделяют 3 вида воздействия, оказываемых вирусами животных на клетки хозяев (с.279): 1. Деструктивный, цитолитический, наступающий вслед за множеством морфологических изменений; 2. Трансформация зараженной вирусом клетки, наступающая вследствие интеграции вируса клеткой; 3. Индуктивное действие вируса на клетку, с образованием в инфицированной клетке веществ, детерминируемых не вирусным, а измененным клеточным геномом. Именно этот третий вариант полагаем относится к геному, содержащему эндогенные вирусы. Авторы представляют таблицу — «Типичные цитотоксические изменения в клетках, зараженных вирусами животных». Здесь на первом месте расположен пикноз ядра, затем появление эозинофильных веществ в цитоплазме, деструктивные изменения клеток, слияние ядер клеток с появлением гигантских клеток и многоядерных (см. вклейку). Нам пришлось наблюдать мегакариоциты в селезенке при болезни Верльгофа, заболевания совершенно неясного генеза. Такие многоядерные клетки помимо мозга олигофрена (П. Б. Казакова), приходилось наблюдать в мозгу у некротического очажка при герпес-энцефалите. Тогда как пикноз ядер и цитоплазмы пирамидных нейронов коры явление ординарное в большей или меньшей степени. Такие клетки называют «склероз» или гиперхроматоз, а также сморщенность нейронов. Сплошным в коре головного мозга это явление было при смерти молодых людей больных шизофренией и умиравших от туберкулеза. Но сейчас, на геронтопсихиатрическом материале они встречаются разбросанно и с… перицеллюлярным отеком, который часто относят к артефакту заливки. Ультраструктура ответила на эту загадку — такие клетки окружены набухшими электронно пустыми отростками астроцитов. Но сколько было мнений о генезе сморщенного нейрона!
Патологическая анатомия энцефалопатий полна загадок своего генеза. Когда же раскрывается природа «патии», то становится очевидным, что речь идет порой о вирусах (эпилептогенный очаг) или другой генетической причине.
Патогенез церебрального отека
Начальная стадия патологии сопровождается нарушением микроциркуляции. Перифокальные изменения располагаются возле опухоли, воспалительного очага, на месте костно-деструктивных повреждений черепа.
Последовательное нарастание изменений, скопление обильных количеств жидкости сопровождается расстройством сосудистой регуляции, увеличение размеров церебральных артерий, последующей внутричерепной гипертензией.
Набухание мозговой ткани, генерализованная отечность характеризуется циркуляторным и сосудистым отеком. Множественные повреждения обуславливают массовую гибель нейронов. Жидкость выдавливает внутримозговых структуры, формируется диспозиция анатомических образований. Ситуация повышает опасность летального исхода из-за вероятности вклинения головного мозга в большое затылочное отверстие. Гибель возникает за счет повреждения центра терморегуляции, дыхания, сердечнососудистой активности.
Лечение
Отечность головного мозга лечится двумя способами: нехирургическим и хирургическим. К нехирургическим методам относят введение большой дозировки препаратов, которые выводят жидкость из организма: гормональные препараты улучшают работу системы, ограничивающую поступление некоторых веществ в ткань, уменьшают проницаемость сосудов головного мозга. Противосудорожные препараты назначают только при появлении судорог. К хирургическим методам относят открытие полости черепа с созданием дефекта костей черепа, при котором быстро снижается внутричерепное давление.
Проводится лечение заболевания, вызвавшего отек мозга:
- нарушение мозгового кровообращения – коррекция артериального давления, прописываются препараты, подпитывающие головной мозг и улучшающие протекание крови;
- ЧМТ – разрушенную ткань мозга и скопления крови убирают; отравления – выводится токсин из крови; опухоли головного мозга – иссечение опухоли; острые инфекционные заболевания – прием противовирусных препаратов.
- лечение всегда направлено на восстановление нормального кислородного обмена в клетках мозга посредством комбинации хирургических и медикаментозных методов. Это улучшает возможности удаления отека. Конечно, чем быстрее и оперативнее была проведена терапия, тем меньше времени потребуется для восстановления организма, возможно избежание серьезных последствий.
Назначенные препараты вы можете забронировать на нашем портале. Интерфеса сайта прост в использовании — минимум времени и максимум удовольствия с DOC.ua
Осложнения
Осложнениями и последствиями такого рода заболевания могут стать дислокационный синдром, при котором часть мозга ограничивается внутри полости черепа относительно неподвижных образований, что приводит к полному отсутствию сознания, нарушения ритма дыхания, падения артериального давления. Возможен летальный исход. Отек мозга у новорожденных и других пациентов никак нельзя предугадать, и профилактики для него не бывает, ведь болезнь развивается вторично, на фоне основного заболевания. Известно, что при наличии патологий, способных привести к отеку мозга, назначают фуросемид или сернокислую магнезию. Эти лекарства предупреждают сосредоточение жидкости в тканях головного мозга в излишке.
Первые признаки церебральной отечности
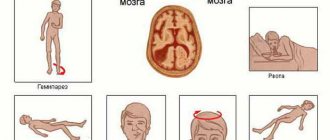
Симптоматика определяется общими и местными расстройствами. Нельзя определить, что первично, поэтому требует анализ первоначальных признаков патологии:
- Сильный болевой синдром или нарастающая хроническая болезненность в голове;
- Мутность сознания;
- Обморочное состояние;
- Менингеальные синдромы – расстройства сознательной деятельности;
- Парезы и параличи половины туловища;
- Зрительная патология;
- Расстройства координации;
- Снижение артериального давления;
- Постоянные мышечные сокращения (судорожные);
- Косоглазие.
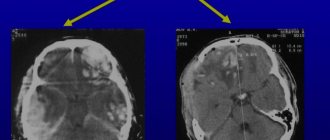
Летальность при внутримозговых отеках наблюдается часто, поэтому важно выявить хотя бы один признак для назначения дополнительных методов диагностики – нейровизуализация (МРТ и СКТ головы).
Последствия отека мозга
Опасные осложнения патологии определяются рядом патогенетических изменений:
- Нарастание количества жидкости с увеличением степени компрессии церебральной паренхимы, диспозиция мозговых тканей. Летальность возникает, когда заканчивается свободное место для накопления воды;
- Раннее обнаружение, медикаментозная ликвидация патологии с последующим рассасыванием свободной жидкости – это благоприятный прогноз. Своевременная доставка людей в реанимационное или токсикологическое отделение позволяет вывести токсины, ликвидировать другие этиологические факторы;
- Удаление отека после возникновения инвалидности. Менингиты, менингоэнцефалиты при черепно-мозговых травмах приводят к необратимым неврологическим расстройствам.
Даже после своевременной операции нельзя гарантировать полное избавление от последствий заболевания.
Неврогенные последствия отека мозга:
- Расстройства памяти;
- Косоглазие расходящееся;
- Выраженные головные боли;
- Моторные расстройства;
- Депрессивное состояние;
- Эпилептические приступы;
- Патология речи и внимания;
- Асимметрия лица.
Последствием состояния может быть постоянная тревожность, хроническая усталость.
Диагностика
Для диагностики врач исследует анализ жалоб пациента и анамнез заболевания. Узнает, давно ли появились головные боли, сонливость и слабость, могло ли быть травмирование головы, отравление, нет ли неврологической патологии. Производится неврологический осмотр для определения уровня сознания, а также идет поиск признаков слабости в конечностях, косоглазия или асимметрии лица. Проводят осмотр глазного дна. Для отека мозга характерен отек диска зрительного нерва с нечеткими границами. Измеряется внутричерепное давление, проводится люмбальная пункция спинного мозга. При отеке и давлении ликвор вытекает, а бывает и бьет струей из отверстия в спине. Чтобы послойно просмотреть строение головного мозга и выявить признаки болезни, проводится МРТ головного мозга. Возможна консультация нейрохирурга.