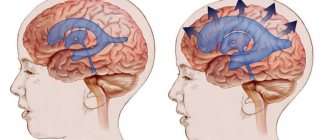
Нейроинфекции – группа патологий инфекционной природы, которые характеризуются тяжелым течением, поражением анатомических структур нервной системы, а также высоким процентом летальности. Нейроинфекция головного мозга прогрессирует при проникновении в организм взрослого или ребенка патогенных микроорганизмов.
Нейроинфекция может развиваться как первично, так и вторично. Первичные нейроинфекции характеризуются тем, что инфекционные агенты изначально поражают именно структуры нервной системы. О развитии вторичной нейроинфекции говорят в случае, если инфекционные агенты были перенесены лимфогенным или гематогенным путем из других патологических очагов.
Разновидности
Нейроинфекции у детей и взрослых могут протекать в острой и хронической форме. К острым относят следующие болезни:
- миелит;
- столбняк;
- энцефалит;
- бешенство;
- менингит;
- арахноидит.
Хронические разновидности, которые имеет нейроинфекция мозга:
- бруцеллёз;
- нейросифилис;
- нейробруцеллёз;
- нейроСПИД.
Нейроинфекция по МКБ не имеет собственного кода, но кодировку имеют патологии, которые входят в данную группу. К примеру, код бешенства по МКБ-10 – А82.
Клиника
Симптомы нейроинфекции обычно выражены очень ярко. Важно при проявлении первых признаков сразу же отправиться на прием к квалифицированному доктору, так как промедление может стоить жизни пациенту.
Любая патология, относящаяся к группе нефроинфекций, сопровождается тремя синдромами, для которых характерны определенные признаки:
- синдром ликворной гипертензии. Для него характерна интенсивная головная боль, нарушение сознания, изменение настроения, тахикардия, тахипноэ; интоксикационный. Возрастание температуры тела до критических показателей, тошнота и рвотные позывы, слабость, снижение трудоспособности и прочее; ликворный синдром.
Признаки нейроинфекции
Заболевания, вызванные нейроинфекцией делятся на острые, подострые и хронические. Самые распространённые состояния это:
- энцефалит, менингит и миелит и их формы – это самые острые и серьёзные заболевания головного и спинного мозга, которые требуют немедленной госпитализации;
- радикулит, неврит;
- вторичные нероинфекции (нейросифилис, нейробруцеллёз, туберкулёз и т.д.).
Заражение нейроинфекцией происходит при укусах насекомых-переносчиков (например, энцефалитного клеща) или заражённых животных, употреблении молока таких животных, как осложнения после ОРЗ или ЛОР-заболеваний инфекционного характера, при прямых контактов с заражённой кровью и слизистыми, от матери ребёнку при родах.
Симптомы нейроинфекции имеют разную степень проявления, в зависимости от остроты состояния:
- для острой формы характерны: высокая температура и общие признаки интоксикации, головные боли, светобоязнь, судороги, спутанность сознания, нарушения речи, нарушение координации движений, временный расстройства слуха и зрения (галлюцинации, снижение остроты, слепота или глухота), потеря сознания и кома;
- хроническая инфекция редко сопровождается повышением температуры выше 37,2˚С, но регистрируются головная боль, частая тошнота, парезы конечностей, нарушения чувствительности, угнетённое сознание, сонливость и вялость, тахикардия с понижением артериального давления, снижение трудовой и социальной активности.
Не лишним будет ещё раз подчеркнуть, что нейроинфекция опасна сама по себе, но перенесённая в раннем возрасте, она грозит сильнейшими осложнениями, начиная от нарушений чувствительности и двигательной активности, и заканчивая умственной отсталостью, инвалидизацией и смертью.
Лечебные мероприятия
Последствия нейроинфекции могут быть крайне неблагоприятными в случае ее несвоевременного выявления и терапии. Лечение нейроинфекции напрямую зависит от того, какой возбудитель будет выявлен при диагностике. В случае бактериального поражения применяют антибиотики. При вирусной нейроинфекции показана противовирусная терапия, в частности назначают интерферон. Кроме этого проводится симптоматическое лечение – назначают мочегонные, ноотропы, нейропротекторы, сосудистые препараты и прочее.
Если человеком была перенесена нейроинфекция, то у него могут наблюдаться некоторые изменения в поведении, частая перемена настроения, снижение умственной активности, памяти и прочее.
Нейроинфекция при SARS-CoV-2: что известно в настоящее время
Аносмия, энцефалопатия и инсульт являются наиболее распространенными неврологическими синдромами, ассоциированными с инфицированием SARS-CoV-2, хотя имеются сообщения и о многих других проявлениях.
Анализ биопсийных образцов от заболевших позволяет предположить, что аносмия возникает преимущественно в результате поражения SARS-CoV-2 ненейронных клеток обонятельного эпителия и обонятельной колбы, что приводит к местному воспалению и сбоям в работе нейронов.
У значительной части пациентов, поступивших в отделения интенсивной терапии с диагнозом COVID-19, развивается бред; имеются данные, свидетельствующие о том, что в основе данного явления лежат микрососудистые и воспалительными механизмы.
Данные аутопсии демонстрируют активацию астроцитов и микроглии в ассоциации с заражением возбудителем COVID-19, особенно в стволе головного мозга, где также происходит инфильтрация цитотоксическими Т-клетками.
SARS-CoV-2 может быть обнаружен в головном мозге методами ПЦР-диагностики и иммуногистохимии, но имеющиеся на сегодняшний день данные свидетельствуют о том, что вирус в основном находится в сосудистых и иммунных клетках, а не поражает непосредственно нейроны.
Исторически так сложилось, что серьезные неврологические заболевания, такие как японский энцефалит и полиомиелит, напрямую поражают ЦНС. По мере развития коронавирусной пандемии и сообщений о росте числа пациентов с неврологическими заболеваниями, возник вопрос, будет ли данный вирус вести себя аналогичным образом?
Первые сообщения о пациентах с COVID-19, у которых были клинические данные, свидетельствующие о воспалении ткани головного мозга, наводили на мысль о возможности возникновения энцефалита, вызванного SARS-CoV-2. Хотя то, что вирус редко находили в спинномозговой жидкости (СМЖ), говорит о том, что при этом преобладает иммуноопосредованное повреждение, нежели репликация вируса непосредственно в нейронах. По мере роста числа сообщений о подобных случаях стало ясно, что аносмия, энцефалопатия и инсульт являются основными неврологическими синдромами, связанными с COVID-19.
Аносмия и связанная с ней дисгевзия возникают при инфицировании SARS-CoV-2, зачастую при отсутствии других симптомов. Вирус простого герпеса первого типа поражает обонятельную колбу, а затем и мозг, что приводит к энцефалиту. Животные модели показали, что то же самое происходит и при инфицировании некоторыми коронавирусами, включая SARS-CoV, который вызывает тяжелый острый респираторный синдром. Следовательно, были высказаны опасения, что обонятельная инфекция SARS-CoV-2 может привести к заболеванию ЦНС. Тем не менее, исследование, опубликованное в июле 2021 г., показало, что возбудитель атипичной пневмонии SARS-CoV-2 инфицирует поддерживающие клетки обонятельного эпителия, а не сенсорные нейроны.
Инфицирование вирусом SARS-CoV-2 поддерживающих клеток может привести к аносмии по нескольким механизмам. Во-первых, поддерживающие клетки обонятельного эпителия регулируют местный водно-электролитный баланс, и их повреждение может повлиять на проведение сигналов от обонятельных нейронов к мозгу. Во-вторых, инфицирование этих клеток и перицитов обонятельной колбы может нарушить нейронную сигнализацию из-за местного воспаления с выделением цитокинов. В-третьих, повреждение сосудов и гипоперфузия в обонятельной луковице могут способствовать нарушению ее функции. Наконец, любое из этих изменений может косвенно спровоцировать гибель обонятельных нейронов. В ходе наблюдения за пациентами с COVID-19 и аносмией были выявлены гиперинтенсивность и отек обонятельной колбы, что согласуется с фактом наличия воспаления, которое впоследствии разрешается, как и симптомы у большинства пациентов.
Аносмия является наиболее распространенным неврологическим симптомом легкой формы коронавирусной инфекции, но изменения в более высокоорганизованных психических функциях наиболее важны среди госпитализированных пациентов. Для описания этих изменений используются такие термины, как энцефалопатия и бред; разные специальности предпочитают разные термины, что затрудняет сравнение данных.
В одном из исследований у 118 из 140 пациентов, поступивших в отделения интенсивной терапии (ОРИТ) с COVID-19, развился бред в сочетании с острым нарушением внимания, сознания и когнитивных функций; у 88 были признаки поражения кортикоспинального тракта. Делирий может развиться у любого пациента в ОРИТ, но накопленные данные свидетельствуют о том, что эти симптомы могут быть характерны для коронавирусной инфекции, особенно если учесть, что бред, энцефалопатия и другие психоневрологические расстройства также наблюдаются у пациентов с более легкой формой COVID-19, которые лечатся не в ОРИТ.
Анализ колониестимулирующего фактора (КСФ) в образцах, отобранных для аутопсии и исследования, начинает прояснять механизмы, которые могут лежать в основе когнитивных нарушений. Как правило, плеоцитоз у лиц с энцефалопатией, ассоциированной с COVID-19, не наблюдается, но уровень белка может быть повышен из-за олигоклонального IgG. Считается, что повышенный уровень плазмы и КСФ цитокинов, глиальных фибриллярно-кислотных белков и световой цепи нейрофиламентов при COVID-19 отражает провоспалительный системный и мозговой ответы, которые включают микроглиальную активацию и последующее повреждение нейронов. Дополнительными доказательствами воспалительных механизмов являются результаты визуализирующих исследований, которые показали диффузное расширение и аномалии белого вещества, такие как микрокровоизлияния.
В дополнение к воспалительным изменениям, коагулопатии и дисфункции сосудов эндотелия, которые вызывают обширные сосудистые инсульты при COVID-19, также микрогеморрагии могут привести к окклюзии мелких сосудов, что может спровоцировать неврологические и нервно-психические изменения, как это предлагается в ходе клинических и визуализационных исследований. Тем не менее, окончательные данные о лежащих в основе механизмах получают в результате аутопсии. Одно из таких исследований включало 43 пациентов, большинство из которых умерли в ОРИТ, общих палатах или домах престарелых от пневмонии или сепсиса, связанного с COVID-19. Шесть из них имели острые ишемические поражения мозга. Активация астроцитов была широко распространена в головном мозге, в то время как активация микроглии была ограничена стволом мозга и мозжечком. Цитотоксические Т-клетки также были замечены в стволе головного мозга и в мягких мозговых оболочках у многих пациентов. Обнаружение РНК и результаты иммуногистохимии дают возможность предположить, что SARS-CoV-2 был широко распространен по всей ткани головного мозга, особенно в стволе. Тем не менее, не было замечено корреляции между местоположением вируса и воспалением, а также между результатами ПЦР-диагностики и иммуногистохимического анализа вируса. Без двойного иммуностатирования трудно с уверенностью сказать, какие типы клеток были инфицированы, но результаты исследования с помощью электронной микроскопии указывают на заражение сосудистых эндотелиальных клеток, а не нейронов. Однако вскрытие 33 пациентов позволило получить данные ПЦР и иммуногистохимического анализа о SARS-CoV-2 в клетках, считающихся обонятельными нейронами, и в анатомически связанных областях головного мозга. Тем не менее, некоторые пациенты с энцефалопатическими изменениями реагируют на кортикостероиды, что подчеркивает важность иммуноопосредованных механизмов, а не прямых вирусных эффектов.
В итоге, если сетчатку называют окном в мозг, то для понимания SARS-CoV-2, таковым, вероятно, окажется нос. Подобно тому, как SARS-CoV-2 вызывает нарушение обоняния без инфицирования обонятельных нейронов, данные исследований свидетельствуют о том, что нарушение высших психических функций происходит преимущественно без инфицирования нейронов ЦНС (рис. 1). Хотя вирус и может попасть в мозг, он, по-видимому, преимущественно инфицирует сосудистые и иммунные клетки. Локальное воспаление повышает регуляцию астроцитов и микроглии, возможно, усугубляя действие циркулирующих провоспалительных цитокинов при тяжелом системном заболевании. Микрососудистые инфаркты и кровоизлияния, которые являются частью системной коагулопатии и вазодилатации при COVID-19, вероятно, также играют важную роль в развитии энцефалопатии, бреда и других неврологических проявлений заражения SARS-CoV-2.
Рисунок 1 | Актуальное представление основных механизмов неврологических заболеваний при COVID-19