25 мая 2016
Реабилитационный массаж после инсульта — одна из важнейших составляющих действенных лечебных воздействий по возвращению полноценной подвижности и предотвращения некоторых негативных последствий заболевания. Необходимость применения массажных техник, их периодичность, начало и продолжительность выполнения определяет лечащий врач. Помимо этого он проверяет наличие противопоказаний и общее состояние пациента. Чтобы получить качественную и полную консультацию, лучше обратиться к зарубежным специалистам.
Медицина в Турции отличается доступностью ценовой политики и высоким уровнем лечения онкологии, инсульта и других сложных заболеваний.
Когда можно начинать массаж после инсульта?
Массаж после инсульта желательно начинать так рано, как это позволяет здоровье человека. Если пациент находится в нормальном состоянии, то к его выполнению приступают уже на второй день. Начинают с сегментарного и точечного массирования. На нижних конечностях делают массаж сгибательных групп, а на верхних — разгибательных. В мышечных волокнах с более высоким тонусом (примером могут быть сгибатели, пальцев, кисти, предплечья и разгибатели голени) можно делать только легкие и небыстрые поглаживания. Для мышечных волокон антагонистов с неизменным тонусом используются несильные разминания и растирания с повышенной скоростью. Первые сеансы массажа проходят по 5-10 минут, с поэтапным наращиванием времени до получаса.
Лечебная программа включает не менее 20-30 сеансов, которые выполняются каждый день. После того как первый курс завершен, необходим перерыв от полутора до 2-х месяцев, с последующим возобновлением массажных процедур. Массаж должен делать опытный инструктор лечебной физкультуры, реабилитолог или опытный массажист, специализация которых включает данную патологию.
Массаж при спастическом параличе
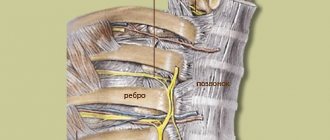
Массаж при спастическом параличе (в результате травмы спинного мозга, острого нарушения мозгового кровообращения)
Задачи
1. Понижение рефлекторной возбудимости мышц, находящихся в спастическом состоянии.
2. Укрепление паретичных мышц.
3. Восстановление нарушенных двигательных функций.
4. Профилактика образования контрактур.
5. Повышение общего психофизиологического тонуса.
Исходные положения
1. Лежа на спине, под коленными суставами валик.
2. Лежа на животе, под голеностопными суставами валик, под животом – подушка.
План процедуры
1. Массаж передней поверхности нижней конечности.
2. Массаж передней поверхности грудной клетки на заинтересованной стороне.
3. Массаж верхней конечности.
4. Массаж задней поверхности нижней конечности.
5. Массаж области спины.
Методические особенности техники
В методике избирательного массажа на мышцах с повышенным или повышающимся тонусом применяют непрерывистое плоскостное и обхватывающее поглаживание, растирание, при массаже антагонистов (гипотоничных мышц) – плоскостное глубокое, щипцеобразное и обхватывающее прерывистое поглаживание, а также несильное поперечное и продольное растирание, легкое неглубокое продольное, поперечное и щипцеобразное разминание. Противопоказаны вибрация, похлопывание, постукивание. При массаже мышц с повышенным тонусом следует применять медленный, а с пониженным – значительно более быстрый темп.
При общем массаже вначале выполняется массаж со здоровой стороны, а затем с пораженной.
Массаж конечностей начинают с проксимальных отделов и проводят в направлении от центра к периферии. Вначале массируют спастичные мышцы, затем гипотоничные. Как правило, повышение тонуса наблюдается в антигравитационных мышцах: сгибателях руки (приведение плеча, сгибание в локтевом и лучезапястном суставах) и разгибателях ноги (приведение бедра, разгибание в коленом суставе и подошвенное сгибание в голеностопном суставе).
Прежде чем приступить к приемам массажа, необходимо добиться максимального снижения тонуса мышц, их расслабления посредством приемов встряхивания, пассивных движений, согревание конечности, растирания пяточного (ахиллового) сухожилия, сухожилий подколенных мышц, сухожилия двуглавой мышцы плеча.
При спастических параличах в связи со значительной утомляемостью мышц массаж не должен быть продолжительным (вначале от 5 до 10 и затем от 15 до 20 минут).
Рекомендуется в процедуру массажа включать пассивные движения для паретичных конечностей и элементарные дыхательные упражнения, а также сочетать массаж с лечебной гимнастикой, лечением положением и физиотерапевтическими процедурами. В сочетании с «классической» техникой массажа активно могут использоваться техники и методики точечного и сегментарнорефлекторного массажа.
Массаж после инсульта: основные задачи
Основными целями, для достижения которых проводится массаж после инсульта, считаются:
- уменьшение болевых ощущений;
- улучшение самочувствия и настроения;
- улучшение притока крови ко всем тканям, а значит и их питания кислородом и полезными веществами;
- усиление лимфатока в парализованных частях тела и по всему организму;
- предотвращение развития застойной пневмонии у людей пожилого возраста;
- препятствие формированию контрактур;
- предотвращение образования пролежней;
- ускорение процесса восстановления функциональных возможностей пострадавших конечностей.
Узнать про чек-ап
2.1. Цели и задачи массажа
Периферические параличи характеризуются более глубокими функциональными нарушениями двигательного аппарата, чем спастические.
При вялых параличах проводится глубокий и в меру жесткий массаж. Задачи массажа при вялых параличах:
- улучшить крово- и лимфообращение;
- уменьшить боли;
- способствовать ускорению процессов регенерации пораженных нервных волокон;
- укрепить паретическую мускулатуру;
- противодействовать образованию контрактур и деформаций;
- повысить тонус и силу мышц;
- уменьшить их атрофию;
- способствовать восстановлению движений;
- оздоровить и укрепить общее состояние больного.
Как делать массаж после инсульта?
Для полноценного восстановления здоровья очень важно знать, как делать массаж после инсульта правильно. В первые пару месяцев можно проводить исключительно местный массаж для паретичных (частично парализованных) и парализованных (полностью неподвижных) конечностей, груди, поясничной зоны и других частей спины.
Общий массаж проводится только на позднем реабилитационном этапе. Долгая стимуляция тканей в ранний постинсультный период приводит к переутомлению, что только ухудшает состояние больного. При осуществлении сеансов каждую зону массируют по несколько раз (2-5). Начинают массирование с небольших зон воздействия, не переворачивая пациента на живот. Зачастую стимуляция начинается с бедра и плечевой области, после четырех процедур, если здоровье пациента позволяет, добавляются голени, предплечья, кисти, грудь и стопы.
К 8- процедуре можно стимулировать поясничную зону и спину в местах поражения. Больной при этом должен лежать на здоровом боку. Лежать на животе ему разрешается только на поздних этапах проведения массажа, если нет противопоказаний от врача из-за сердечных патологий. Чтобы повысить полезный эффект от массирования и реабилитационных разминок, рекомендуется сначала согревать парализованные конечности. Для этого можно используется солевая грелка многократного применения, компрессы с озокеритом и парафином. Повышение интенсивности и расширение зоны воздействия индивидуальны и выполняются строго по решению лечащего врача, который наблюдает общие показатели здоровья пациента. При геморрагическом инсульте к выполнению массажа приступают не ранее, чем на 5-7 сутки.
1.1. Этиология и патогенез
Периферический паралич всегда является следствием поражения периферических двигательных нейронов и возникает как при поражении тел этих нейронов, расположенных в двигательных ядрах черепных нервов или в передних рогах сегментов спинного мозга, так и их аксонов, входящих в состав различных структур периферической нервной системы, а также при блокаде нервно-мышечных синапсов.
Избирательное поражение тел периферических двигательных нейронов характерно, в частности, для эпидемического полиомиелита и бокового амиотрофического склероза. Поражение структур периферической нервной системы может быть следствием травмы, сдавления, инфекционно-аллергического поражения и т.д., ведущих к развитию радикулопатий, плексопатий, невропатий, моно- или полиневропатий. Несостоятельность нервно-мышечных синапсов, передающих нервный импульс с нервного окончания на мышцу с помощью медиатора ацетилхолина-Н, возникает при миастении, отравлении токсином ботулизма.
1.2. Клиника
Периферический паралич характеризуется следующими основными симптомами:
- атония или гипотония мышц;
- арефлексия или гипорефлексия (снижение сухожильных, периостальных, кожных рефлексов);
- атрофия мышц;
- качественные изменения электровозбудимости мышц (реакция перерождения, или дегенерации);
- фибриллярные (быстрые сокращения отдельных мышечных волокон при раздражении мотонейронов СМ) и фасцикулярные (быстрые сокращения пучков мышечных волокон при раздражении передних корешков или двигательных волокон нервных стволов) подергивания мышц.
Кроме того, в парализованных мышцах и пораженных нервах развиваются изменения электровозбудимости, называющиеся реакцией перерождения. Глубина изменения электровозбудимости позволяет судить о тяжести поражения при периферическом параличе и прогнозе. Утрата рефлексов и атония объясняются перерывом рефлекторной дуги; такой перерыв дуги приводит к утрате мышечного тонуса. По этой же причине не может быть вызван и соответствующий рефлекс. Атрофия мышц, или их резкое похудание, развивается из-за разобщения мышцы с нейронами спинного мозга; от этих нейронов по периферическому нерву к мышце притекают импульсы, стимулирующие нормальный обмен веществ в мышечной ткани. При периферическом параличе в атрофированных мышцах могут наблюдаться фибриллярные подергивания в виде быстрых сокращений отдельных мышечных волокон или пучков мышечных волокон (фасцикулярные подергивания). Они наблюдаются при хронических прогрессирующих патологических процессах в клетках периферических двигательных нейронов.
Поражение периферического нерва приводит к возникновению периферического паралича иннервируемых данным нервом мышц. При этом наблюдаются также нарушения чувствительности и вегетативные расстройства в этой же зоне, так как периферический нерв является смешанным — в нем проходят двигательные и чувствительные волокна. В результате поражения передних корешков возникает периферический паралич иннервируемых данным корешком мышц. Поражение передних рогов спинного мозга вызывает периферический паралич мышц в зонах иннервации данным сегментом.
Так, поражение передних рогов спинного мозга в области шейного утолщения (пятый — восьмой шейные сегменты и первый грудной) приводит к периферическому параличу руки. Поражение передних рогов спинного мозга на уровне поясничного утолщения вызывает периферический паралич ноги. Если же поражается шейное или поясничное утолщение с обеих сторон, то развивается верхняя или нижняя параплегия.
Примером периферического паралича конечностей являются параличи, возникающие при полиомиелите. При полиомиелите могут развиваться параличи ног, рук, дыхательных мышц. При поражении шейных и грудных сегментов спинного мозга наблюдается периферический паралич диафрагмы и межреберных мышц, приводящий к нарушению дыхания. Поражение верхнего утолщения спинного мозга приводит к периферическому параличу рук, а нижнего (поясничного утолщения) — к параличу ног.
Проявления периферических параличей при различных синдромах:
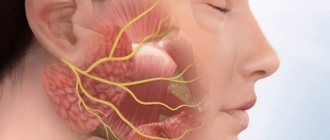
Синдром поражения лицевого нерва: у детей нередко встречаются воспалительные поражения лицевого нерва, приводящие к периферическому параличу лицевых мышц. На стороне поражения лицевого нерва сглажены складки в области лба, несколько опущена бровь, глазная щель не смыкается, щека свисает, сглажена носогубная складка, опущен угол рта. Больной не может вытянуть губы вперед, задуть горящую спичку, надуть щеки. При еде жидкая пища выливается через опущенный угол рта. Наиболее ярко парез мышц лица выявляется при плаче и смехе. Эти нарушения иногда могут сопровождаться слезотечением, повышенной чувствительностью к слуховым раздражителям (гиперакузия), расстройством вкуса на передних двух третях языка.
Реже периферический паралич мышц лица обусловлен недоразвитием ядер лицевого нерва. В таких случаях поражение обычно двустороннее симметричное; симптомы наблюдаются с рождения и часто сочетаются с другими пороками развития.
Двустороннее поражение лицевого нерва, чаще его корешков, может наблюдаться также при множественных невритах (полиневриты), воспалении мозговых оболочек (менингиты), переломах костей основания черепа и других травмах черепа.
Синдром поражения глазодвигательных нервов: поражение глазодвигательного и отводящего нервов приводит к параличу иннервируемых ими мышц и к возникновению косоглазия.
у больных с поражением глазодвигательного нерва возникает расходящееся косоглазие, так как здоровая наружная прямая мышца, иннервируемая отводящим нервом, оттягивает глазное яблоко в свою сторону. При поражении отводящего нерва по той же причине развивается сходящееся косоглазие. При поражении блокового нерва косоглазия, как правило, не возникает. Может наблюдаться легкое сходящееся косоглазие при взгляде вниз. При поражении глазодвигательного нерва может возникнуть опущение верхнего века (птоз) за счет паралича мышцы, поднимающей верхнее веко, а также расширение зрачка (мидриаз) вследствие паралича мышцы, суживающей зрачок, нарушение аккомодации (ухудшение зрения на близкие расстояния).
При параличе глазодвигательных мышц возможно выпячивание глазного яблока из орбиты за счет снижения их тонуса (экзофтальм). При взгляде в сторону при парализованной мышце возникает двоение (диплопия).
Синдром поражения подъязычного нерва: поражение подъязычного нерва или его ядра в стволе головного мозга вызывает периферический паралич соответствующей половины языка. Наблюдаются атрофия мышц языка (истончение парализованной половины языка), гипотония (язык тонкий, рас пластанный, удлиненный), отклонение языка при его высовывании в сторону паралича, фибриллярные подергивания. Движения языка в пораженную сторону ограниченны или невозможны. Возможно нарушение звукопроизношения — дизартрия.
Синдром поражения добавочного нерва: при поражении добавочного нерва или его ядра в стволе головного мозга развивается периферический паралич грудино-ключично-сосцевидной и трапециевидной мышц. В результате больной испытывает затруднения при повороте головы в здоровую сторону и при необходимости поднять плечо. Ограничено поднимание руки выше горизонтальной линии. На стороне поражения наблюдается опущение плеча. Нижний угол лопатки отходит от позвоночника.
Синдром сочетанного поражения языкоглоточного, блуждающего и подъязычного нервов (бульбарный синдром): при поражении языкоглоточного и блуждающего нервов двигательные нарушения характеризуются периферическим параличом мышц глотки, гортани, мягкого нёба, трахеи, языка. Такое состояние называется бульбарным параличом. Паралич мышц глотки приводит к затрудненному глотанию. При глотании больные поперхиваются. Паралич мышц надгортанника приводит к попаданию жидкой пищи в гортань и трахею, а паралич мыши мягкого нёба — к затеканию пищи в полость носа. Паралич мыши гортани приводит к провисанию связок и к афонии или гипофонии (голос становится беззвучным). Из-за провисания мягкого нёба голос может приобретать гнусавый оттенок. Язычок отклоняется в здоровую сторону. Из-за паралича языка нарушается жевание. Язык отклоняется в пораженную сторону, движения его затрудняются. Наблюдаются атрофия и гипотония языка. Имеет место нарушение звукопроизношения: развивается бульбарная дизартрия. Нёбный и глоточный рефлексы исчезают. Блуждающий нерв обеспечивает вегетативную иннервацию кровеносных сосудов и внутренних органов (в том числе сердца). Его двустороннее поражение вызывает смерть вследствие остановки деятельности сердца и дыхания.
В какой последовательности выполняется массаж после инсульта
Массаж после инсульта начинаются со стимуляции передней части пострадавшей нижней конечности, поскольку при гемипарезах ноги страдают не так, как руки. После этого переходят к большой грудной мышце. Верхние конечности массируются в такой последовательности: плечо, затем предплечье, ткани кисти и только потом пальцы. Задняя часть ноги: бедро, голень, стопа. Далее приступают к массажу спины. Движения выполняют в соответствии с током лимфы. Различают несколько видов массажных техник: несильное растирание, поверхностное поглаживание и слабое беспрерывное вибрирование для спастических мышечных волокон (сотрясение, потряхивание).
К спастичным мышцам относят:
- грудную;
- внутреннюю (переднюю) поверхность плеча, кисти (ладонь) и предплечья;
- мышечные волокна, отвечающие за разгибание коленного сустава (четырехглавая), а также за разворачивание бедра;
- мышечные волокна, расположенные на подошве;
- задняя часть голени (длинные сгибательные, икроножные и большеберцовые мышечные волокна).
Растирание для этих мышц можно применять только на поздних стадиях терапии. Остальные участки стимулируются глубокими поглаживаниями, легкими разминаниями и более интенсивным растиранием. Никаких резких и сильных движений делать нельзя (поколачивание, прихлопывание и т.п.).