Содержание:
- Сущность болезни
- Причины формирования патологии
- Классификация
- Алкогольная полинейропатия, симптоматика, диагностика
- Алкогольная полинейропатия, лечение
Хроническая интоксикация спиртными напитками приводит к развитию множества болезней. Часто у лиц, страдающих алкоголизмом возникает алкогольная полинейропатия (полиневрит) – заболевание, при котором появляются жалобы, свидетельствующие о поражении структур периферического отдела нервной системы. Его явные признаки выявляются у 20-30% алкоголиков. Патология возникает в 5 раз чаще, чем проявления нарушений ЦНС. Скрытые (латентные) формы заболевания свойственны практически всем больным. Но заметить их можно только при обследовании специальными методами в частности – электронейромиографией. Мужчины страдают в несколько раз чаще, чем женщины. Узнать подробнее, что это за проблема, и как она проявляется, можно будет в разделе описания симптомов.
Диагностика и лечение неотложных состояний, ассоциированных со злоупотреблением алкоголем
Хроническая алкогольная интоксикация приводит к развитию ряда специфических заболеваний внутренних органов и нервной системы, объединяемых общим понятием «соматические эквиваленты алкоголизма» и термином «алкогольная поливисцеропатия».
Как известно, алкогольную поливисцеропатию характеризует относительная «доброкачественность» течения и потенциальная обратимость патологических изменений в случае прекращения регулярного приема алкогольных напитков. В противном случае, по мере усугубления специфической для хронической алкогольной интоксикации дистрофии органов и тканей, алкогольная поливисцеропатия приводит к полиорганной недостаточности, которая нередко становится и причиной, и фоном для развития неотложных состояний и летального исхода.
Неотложные состояния и острые поражения органов пищеварения, как правило, развиваются на фоне тяжелого алкогольного эксцесса или вследствие внезапной отмены алкоголя и развития алкогольного абстинентного синдрома.
К сожалению, на практике теснейшая причинно-следственная связь между этими событиями часто недооценивается. Этому в известной степени способствует и то, что в международной классификации болезней (МКБ-10) эти заболевания включены в различные рубрики.
Перечислим рубрики МКБ-10, связанные с алкогольной болезнью печени и неотложными состояниями вследствие злоупотребления алкоголем.
Алкогольные заболевания печени: К70.0 — алкогольная жировая дистрофия печени; К70.1 — алкогольный гепатит; К70.2 — алкогольный фиброз/склероз печени; К72.0 — острая и подострая печеночная недостаточность; К71.1 — хроническая печеночная недостаточность; К76.6 — портальная гипертензия.
Алкогольные заболевания нервной системы: G31.2 — дегенерация ЦНС, вызванная алкоголем; G62.1 — алкогольная полинейропатия.
Психические расстройства: F10.0 — острое отравление, вызванное употреблением алкоголя; F10.3 — абстинентное состояние, вызванное употреблением алкоголя; F10.04 — абстинентное состояние с делирием, вызванное употреблением алкоголя; F10.2 — хронический алкоголизм (алкогольная зависимость).
Наиболее высок риск летального исхода при остром отравлении алкоголем. Так, в Москве ежегодно регистрируются более 2 тыс. случаев острого отравления алкоголем. В 2002 г. оно стало причиной смерти более 3 тыс. жителей Московской области. В 2004 г. в России от острого отравления алкоголем погибли 22 тыс. человек.
Несмотря на то что около 80% всех смертельных случаев от острых отравлений алкоголем и наркотиками развиваются вне клинических условий, неотложные состояния, ассоциированные со злоупотреблением алкоголем, достаточно редко встречаются в практике врача амбулаторного звена системы здравоохранения. Однако специалисты выездных бригад и больниц скорой медицинской помощи (СМП) сталкиваются с этой патологией практически ежедневно. Например, число указанных пациентов превышает 10% от общего числа больных, ежедневно находящихся в отделениях интенсивной терапии стационаров СМП. В многопрофильных больницах СМП заболевания, ассоциированные со злоупотреблением алкоголем, являются причиной 10-13% летальных исходов.
Патогенетические механизмы острого отравления алкоголем неспецифичны и схожи с механизмами развития любой экзогенной интоксикации, включающими: нарушение энергообеспечения клеток жизненно важных органов и систем при перегрузке токсином (собственно алкоголь и ацетальдегид); введение в организм большого количества «неэлектролитов» (промежуточные продукты метаболизма алкоголя); образование продуктов «летального синтеза» некоторых токсинов (ацетальдегид); введение в организм большого количества или накопление «мембранотоксинов» (молочная кислота, перекиси); прямое потенцирование перекисного окисления липидов, развитие дефицита антиоксидантных систем.
Стратегия догоспитальной медицинской помощи при остром отравлении алкоголем также основана на известной методологии оказания неотложной помощи при экзогенной интоксикации и включает следующие этапы: выделение ведущего патологического синдрома; диагностика тяжести состояния и риска летального исхода заболевания; выявление этиологического фактора; дифференциальная диагностика; определение прогноза состояния; определение показаний и объема неотложной терапии; определение показаний и выбор направления экстренной госпитализации.
Однако с тактической точки зрения при оказании догоспитальной помощи пациенту с острым отравлением алкоголем принципиально важно помнить, что это неотложное состояние развивается у больного на фоне уже существующей более или менее выраженной полиорганной недостаточности, которая существенно влияет и на тяжесть состояния пациента, и на прогноз заболевания. В связи с этим тяжесть поражения внутренних органов при остром отравлении алкоголем также в значительной степени определяется преморбидным фоном. У пациентов без клинически выраженной алкогольной болезни печени такие симптомы, как желтуха, а также признаки хронической портальной гипертензии (гепатомегалия, спленомегалия, варикозные вены передней брюшной стенки, отеки, асцит и др.) могут полностью отсутствовать. Как правило, диагностика острого отравления этанолом существенных трудностей не вызывает. Тем не менее при осмотре больного на догоспитальном этапе целесообразно придерживаться определенных последовательностей и принципов оказания неотложной помощи при остром отравлении алкоголем.
- Установить факт недавнего приема алкоголя и определить его характеристики (дата последнего приема, запойный или разовый прием, количество и качество выпитого, общая длительность регулярного приема алкоголя). Возможна поправка на социальный статус больного.
- Установить факт хронической алкогольной интоксикации, уровень питания.
- Определить риск развития синдрома отмены.
- В рамках токсической висцеропатии определить: состояние сознания и ментальных функций, выявить грубые неврологические нарушения; стадию алкогольной болезни печени, степень печеночной недостаточности; выявить поражение других органов-мишеней и степень их функциональной полноценности.
- Определить прогноз состояния и разработать план наблюдения и фармакотерапии.
Очевидно, что уточнение «алкогольного» анамнеза пациента имеет целью определение степени тяжести текущего острого отравления алкоголем, а также риска развития алкогольного синдрома отмены (на 3-5-е сутки с момента последнего приема алкоголя).
Ведущим клиническим синдромом у больных с острым отравлением алкоголем является тяжелая экзогенная интоксикация с преимущественным нарушением функции центральной нервной системы и угнетением сознания, развитием печеночно-почечной недостаточности. От больного исходит отчетливый запах алкоголя. Состояние тяжелое, сознание нарушено от сопора до комы (10-0 баллов по шкале Глазго). Имеют место выраженная гиперемия лица, одышка и поверхностное дыхание, ацидоз, тахикардия, олигурия. У больных сохраняется нормальный окулоцефалический рефлекс, глаза смотрят прямо, зрачки не сужены и реагируют на свет. В начале заболевания возможны подъем артериального давления, гипертермия. При прогрессировании заболевания, по мере утяжеления состояния больного определяется тенденция к развитию гипотонии и анурии.
Для прогнозирования исхода острого отравления также принципиально важно не только оценить тяжесть всех проявлений алкогольной висцеропатии, но и определить степень сохранности личности и социальной адаптированности больного. Наихудшим прогноз острого отравления алкоголем будет у пациентов с алкогольной болезнью печени и печеночной недостаточностью, судорожным синдромом, алкогольной энцефалопатией, выраженным снижением массы тела и развитием гнойно-септических осложнений.
Надежным лабораторно-диагностическим маркером острого отравления алкоголем является стойкая гипогликемия. Уровень гликемии на догоспитальном этапе легко определить с помощью полосочного теста или портативного глюкометра. При гликемии < 3,5 ммоль/л пациентам с острым отравлением этанолом необходимо однократно болюсно ввести 40 мл глюкозы 40%. Важно помнить, что у больных с хронической алкогольной интоксикацией быстрое введение глюкозы может ускорить развитие энцефалопатии Вернике. Для профилактики развития острой энцефалопатии непосредственно после введения глюкозы необходимо однократно внутривенно болюсно ввести 100 мг тиамина. В целом задачей догоспитальной медицинской помощи при остром отравлении алкоголем является организация своевременного реанимационного пособия и транспортировки пациента в отделение интенсивной терапии токсикологического стационара или больницы СМП. В связи с этим догоспитальная фармакотерапия является только симптоматической. Направленную дезинтоксикационную терапию большим количеством изотонических кристаллоидных растворов в доклинических условиях и при отсутствии возможности для дифференциальной диагностики острого отравления алкоголем с другими причинами нарушения сознания у больных с хронической алкогольной интоксикацией проводить нецелесообразно.
Абстинентное состояние, вызванное употреблением алкоголя
Исследование эпидемиологии алкогольного абстинентного состояния, вызванного употреблением алкоголя, представляется существенно более трудной задачей. Эта рубрика МКБ-10 на практике, при оформлении медицинской документации принимается во внимание чрезвычайно редко, несмотря на то, что именно тяжелый абстинентный синдром является наиболее частой непосредственной причиной декомпенсации алкогольной висцеропатии. В 2003 г., по данным Московского городского центра патологоанатомических исследований, заболевания из спектра алкогольной поливисцеропатии были признаны причиной летального исхода более чем в 7% аутопсий, проведенных в стационарах г. Москвы. Без сомнения, в подавляющем большинстве указанных случаев непосредственной причиной смерти стало развитие тяжелого абстинентного синдрома у пациентов с хронической алкогольной интоксикацией. Необходимо отметить, что больных с абстиненцией легкой или средней тяжести обычно лечат амбулаторно или без применения врачебной помощи или фармакотерапии.
Абстинентный синдром наиболее тяжело протекает у лиц, только что перенесших острое отравление алкоголем. Однако даже не осложненный делирием абстинентный синдром всегда приводит к обострению алкогольной висцеропатии. В этом случае специфические симптомы абстиненции: тошнота, рвота, головная боль, тремор, выраженные вегетативные нарушения, возбуждение, спутанность сознания, нарушения поведения и галлюцинации — могут манифестировать на фоне острого поражения или декомпенсации функции печени, поджелудочной железы, сердца и сосудов или развития гнойно-септических осложнений (наиболее часто — пневмонии). По различным данным, у 30-68% больных в исходе острого отравления этанолом на фоне абстинентного синдрома возникают острый алкогольный гепатит или декомпенсация цирроза печени с развитием печеночной недостаточности — основной причины выраженной тошноты и рвоты у больных с алкогольным синдромом отмены. Целью настоящей статьи не является обсуждение методов диагностики и лечения алкогольной болезни печени на догоспитальном этапе. Тем не менее необходимо отметить, что доклиническая диагностика алкогольной болезни печени представляет собой вполне разрешимую задачу, поскольку базируется на расспросе и осмотре больного, которые позволяют выявить большинство специфических симптомов гепатита и цирроза печени.
Тошнота и рвота, осложняющие течение абстиненции и обострение алкогольной болезни печени, являются одним из наиболее мучительных и потенциально опасных синдромов. Однако при синдромах, связанных со злоупотреблением алкоголем и нарушением сознания, основная опасность рвоты заключается в развитии потенциально фатальных эметических осложнений, таких как дегидратация, гипокалиемия, аспирация рвотных масс и синдром Мэллори-Вейса. Для профилактики рвоты пациентам с тошнотой в качестве средства патогенетической терапии внутримышечно вводят 10 мг метоклопрамида каждые 6-8 ч. Одномоментное введение более высоких доз метоклопрамида нецелесообразно, поскольку не приводит к существенному усилению антиэметического действия и при этом сопряжено с риском развития судорог и центральных нарушений дыхания. Как уже говорилось, применение основного средства этиотропного лечения тошноты и рвоты — массивной инфузионной, дезинтоксикационной терапии — на догоспитальном этапе категорически недопустимо. У пациентов с алкогольным синдромом отмены это особенно опасно, поскольку введение больших количеств изотонических кристаллоидных растворов чревато развитием отека мозга. На фоне абстинентного синдрома показаниями к догоспитальной инфузионной терапии гипертоническим раствором глюкозы или реополиглюкином служат дегидратация и гиповолемия.
Наиболее опасной причиной гиповолемии у больного с алкогольным абстинентным синдромом является желудочно-кишечное кровотечение (ЖКК). Как уже говорилось, причиной ЖКК на фоне абстиненции с рвотой чаще становится синдром Мэллори-Вейса — кровотечение из острой трещины слизистой оболочки кардиального отдела желудка. Несмотря на то что общая смертность при ЖКК из слизистой оболочки верхнего отдела ЖКТ, по разным данным, достигает 8-10%, а при кровотечении из варикозных вен пищевода на фоне хронической портальной гипертензии — 30-40%, при синдроме Мэллори-Вейса смертность существенно ниже. Это кровотечение обычно имеет самоограничивающийся характер, однако его исход также зависит от общего объема кровопотери, который, в свою очередь, определяется выраженностью характерной для алкогольных поражений печени сопутствующей патологии системы гемостаза. Так или иначе, предикторами неблагоприятного исхода ЖКК считают: возраст > 60 лет; шок и гипотонию: САД менее 100 мм рт. ст. у пациентов до 60 лет, CAД менее 120 мм рт. ст. у пациентов старше 60 лет; молодые люди легче переносят массивную кровопотерю; ортостатическое падение АД и/или ЧСС; выраженную брадикардию или тахикардию с ЧСС >120; хронические заболевания печени; другие хронические заболевания (сердца, дыхательной системы, почек); геморрагический диатез; нарушения сознания.
ЖКК необходимо заподозрить у любого больного с алкогольным абстинентным синдромом и упорной гипотонией. Базовый алгоритм фармакотерапии у больных с ЖКК на фоне алкогольной болезни печени представлен на рисунке.
У пациентов с признаками хронической алкогольной интоксикации и алкогольной поливисцеропатией острое отравление алкоголем и абстинентный синдром необходимо дифференцировать с печеночной энцефалопатией (ПЭ). ПЭ представляет собой потенциально обратимое расстройство нервной и психической деятельности при любом из заболеваний печени, протекающем с недостаточностью печеночно-клеточной функции. В большинстве случаев ПЭ осложняет течение терминальной стадии хронических диффузных заболеваний печени или острого некротизирующего (фульминантного) гепатита. Установлено, что при поражении печени любой этиологии ПЭ может привести к развитию комы и стать непосредственной причиной смерти пациента.
Как и при алкогольном абстинентном синдроме, ведущим клиническим синдромом ПЭ является глубокое расстройство сознания, протекающее с интеллектуально-мнестическими и неврологическими нарушениями. К ранним признакам нарушений сознания при ПЭ относят уменьшение спонтанных движений, фиксированный взгляд, заторможенность, апатию. Для нарушения сознания при ПЭ в принципе характерна сонливость и инверсия нормального ритма сна и бодрствования. При этом утяжеление состояния и переход от сонливости к коме могут наблюдаться в течение очень короткого времени.
Неврологические нарушения при ПЭ в целом не носят специфического характера и могут также развиваться при уремии, выраженной дыхательной и сердечной недостаточности. Однако одним из наиболее патогномоничных неврологических симптомов ПЭ считают развитие «хлопающего» тремора (астериксиса), отличительной чертой которого является неспособность пациента удерживать фиксированную позу. Наибольшая выраженность гиперкинеза мышц конечностей при поддержании постоянной позы и его уменьшение при движении позволяют дифференцировать астериксис от тремора при алкогольном делирии и энцефалопатии.
Дифференциальная диагностика печеночной энцефалопатии и алкогольного делирия
Печеночная энцефалопатия: сонливость, расстройство сна, инверсия сна; «хлопающий» тремор (выражен в покое и минимален при произвольных движениях); нарастающая спутанность сознания; повышение мышечного тонуса и глубоких сухожильных рефлексов; повышение аппетита (стойкая гипогликемия).
Алкогольный делирий (синдром отмены): двигательное и психическое возбуждение; дезорганизация сознания; бессонница; галлюцинации; тремор (нарастает при произвольных движениях и исчезает в покое); повышение активности вегетативной нервной системы; анорексия (содержание глюкозы в плазме нормальное и гипергликемия).
Изменения личности и интеллекта при ПЭ диагностировать труднее всего, поскольку они всегда накладываются на конституциональные, приобретенные ранее нарушения и требуют оценки в динамике. Наибольшие трудности в клинической практике встречаются при дифференциальной диагностике ПЭ и нарушений личности, развивающихся при хроническом злоупотреблении алкоголем (токсическая или алкогольная энцефалопатии), наличие которой прямо не влияет на исход острой ПЭ, однако определяет риск развития делирия на фоне алкогольного абстинентного синдрома. Важно, что при алкоголизме острая ПЭ может развиться при любой из клинико-морфологических форм алкогольной болезни печени.
У больных с циррозом печени важнейшим аспектом диагностики также является выявление причин, приведших к развитию ПЭ.
Факторы, способствующие развитию острой ПЭ при циррозе печени
- Метаболические: нарушения электролитного баланса (прием диуретиков, массивная рвота, выраженная диарея); длительное голодание; прекращение приема алкоголя (абстинентный синдром); массивный лапароцентез.
- Кровотечение и кровопотеря: из варикозных вен пищевода и желудка; из острых гастродуоденальных язв (портальная гастропатия); при синдроме Мэллори-Вейса; при хирургическом пособии или травме.
- Влияние химических и фармакологических факторов: острый алкогольный эксцесс; прием опиатов, бензодиазепинов, барбитуратов.
- Инфекционные заболевания: cпонтанный бактериальный перитонит; инфекции мочевыводящих путей; бронхолегочная инфекция.
- Запоры.
- Рацион с большим содержанием белка.
У больных с острой ПЭ без признаков хронической портальной гипертензии (варикозные вены передней стенки живота, отечно-асцитический синдром, спленомегалия, заболевание печени или алкоголизм в анамнезе) диагностика ПЭ на догоспитальном этапе особенно затруднена. В этих случаях диагноз ПЭ должен ставиться, во-первых, на основании тщательного изучения анамнеза (если это возможно), во-вторых, необходим анализ эффективности применения стандартной неспецифической терапии комы. Дифференциальный диагноз у больных без цирроза печени необходимо проводить с рядом заболеваний, приводящих к внезапному и выраженному нарушению сознания (табл.).
Известно, что у пациентов с преморбидным поражением ЦНС травматического, сосудистого или токсического генеза абстинентное состояние нередко осложняется развитием алкогольного делирия или судорожного синдрома. Так, например, в 2002 г. в Российской Федерации было зарегистрировано более 76 тыс. случаев развития острого алкогольного психоза, при этом следует отметить, что алкоголизм и ассоциированные нарушения поведения и психические расстройства были впервые диагностированы у 221,3 тыс. человек.
В международной практике тяжесть и прогноз алкогольного абстинентного синдрома принято определять с применением шкалы CIVA-AR, позволяющей в баллах оценить выраженность указанных выше симптомов абстиненции, а также состояние ряда физиологических параметров. Шкала CIVA-AR в баллах от 0 до 6 позволяет оценить гипертермию, диастолическое артериальное давление, частоту пульса и дыхания, выраженность тошноты и рвоты, тремор, головную боль, гиперемию лица, судороги, потоотделение, тактильные и зрительные нарушения, слуховые галлюцинации, общую ориентацию пациента во времени и пространстве, уровень тревожности и контактности, общее возбуждение, нарушения мышления. В ходе контролируемых исследований были доказаны высокая чувствительность и специфичность шкалы CIVA-AR при лечении и наблюдении за пациентами в алкогольной абстиненции (уровень доказательности «А»). При общей сумме более 8 баллов алкогольный абстинентный синдром считают тяжелым, пациента госпитализируют и назначают терапию бензодиазепинами — наиболее часто, диазепам по 10 мг 3 раза в день с постепенным уменьшением дозы в течение последующих 3 дней. При динамическом наблюдении за пациентом 5 мг диазепама вводят дополнительно каждый раз, когда сумма баллов по шкале CIVA-AR превышает 8 баллов. При появлении судорог пациенту внутривенно однократно вводят лоразепам в дозе 2 мг.
Наблюдение за больным с алкогольным абстинентным синдромом на догоспитальном этапе организуют в соответствии с общереанимационными принципами и проводят фармакотерапию, направленную на поддержание витальных функций и коррекцию гиповолемии. Массивную инфузионную и направленную симптоматическую терапию, например лечение электролитных нарушений, на догоспитальном этапе целесообразно осуществлять только при наличии соответствующего портативного лабораторного оборудования и в соответствии с основными показателями химического гомеостаза.
Сегодня в распоряжении ряда служб СМП имеются портативные анализаторы газов и электролитов крови (типа GASTAT-mini, Techno Medica), позволяющие в пробе капиллярной крови пациента определять КЩС, уровень гликемии, парциальное давление углекислого газа и рН крови, концентрацию Na+ и K+ и мочевины крови, концентрацию гемоглобина и гематокрит.
Для проведения анализа при помощи портативного анализатора газов и электролитов крови GASTAT-mini требуются: проба капиллярной крови объемом 0,5-1 мл; время выполнения анализа — 180- 270 с; проведение калибровки перед измерением (калибратор встроен в сенсорный картридж); подогрев пробы крови (в приборе имеется встроенный термостат); соблюдение условий эксплуатации: температура 10-30°С, влажность 30-80%.
Хочется отметить, что доклиническая лабораторная диагностика показателей химического гомеостаза позволяет на догоспитальном этапе использовать компьютеризированные модульные системы диагностики и лечения.
Применение «карманных» справочных компьютеров дает возможность оптимизировать медицинскую помощь и перевести диагностику и лечение острых неотложных состояний из сферы эмпирической в сферу доказательной медицины.
Так, уровень гликемии и содержание алкоголя в крови являются высокоспецифичными признаками, позволяющими у больных, в отношении которых существует подозрение, что они злоупотребляют спиртным, на догоспитальном этапе острое отравление алкоголем и абстинентный синдром дифференцировать от других состояний, не требующих госпитализации в отделение интенсивной терапии. Более того, определение содержания глюкозы в крови — приоритетная задача организации направленной симптоматической терапии любых неотложных состояний с нарушением сознания.
Современные методы экспресс-диагностики (например, иммунохроматографическая индикаторная полоска «АЛКОСКРИН» для определения алкоголя в слюне, производства ООО «Прогрессивные Био-Медицинские Технологии», (Москва); индикаторная полоска для определения алкоголя в слюне «АЛКОСЕНСОР», портативный анализатора газов и электролитов крови GASTAT-mini) позволяют с достаточной степенью точности определять содержание алкоголя в слюне и, соответственно, в крови.
Е. И. Вовк, кандидат медицинских наук, доцент МГМСУ, ННПОСМП, Москва
По вопросам литературы обращайтесь в редакцию.
Сущность болезни
Патологические нарушения заключаются в разрушении структур периферической нервной системы под влиянием токсических веществ – продуктов распада этанола. Длительное воздействие алкоголя приводит к деструкции нейронов и их отростков – аксонов. Спирт также разрушает витамины и становится причиной авитаминоза. Особенно негативным оказывается дефицит тиамина и никотиновой кислоты. Повреждённые ткани волокон периферических нервов и сбой обменных процессов вызывает специфические ощущения и симптоматику полинейропатии.
Причины формирования патологии
Очевидные признаки заболевания дают о себе знать в случаях запущенного алкоголизма. Они выявляются у больных со II и III стадией хронической алкогольной зависимости.
Причинные факторы, ведущие к алкогольной полинейропатии:
- Токсическая демиелинизация нейрональных аксонов.
- Авитаминоз.
- Скопление в крови ацетальдегидов.
Разрушительным влиянием особенно обладает некачественный алкоголь, денатураты, непищевые жидкости, содержащие этанол. Иногда для формирования полиневрита достаточно одного приёма токсического вещества. Имеет значение и наследственная недостаточность ферментов, нейтрализующих в печени продукты этанолового катаболизма.
- Процесс усугубляется:
- Дефицитом тиамина (витамина В1).
- Плохим питанием, вследствие отсутствия аппетита во время запоя, материальных трудностей алкоголика, предпочитающего купить себе спиртное, чем нормальную еду.
- Нарушением детоксикационной функции печени.
Причины и механизмы развития
Единственная причина алкогольной полинейропатии – злоупотребление спиртными напитками в течение продолжительного времени. Поражение периферических нервов возникает вследствие прямого токсического воздействия этанола и продуктов его обмена, а также дефицита витаминов группы В, в частности В1 (тиамина гидрохлорида).
Тиаминдифосфат (активная форма витамина В1) принимает участие в биологическом синтезе ряда компонентов клетки, расщеплении углеводов, выработке веществ, которые защищают организм от оксидантного стресса. Алкоголь способствует уменьшению всасывания витамина В1 в тонкой кишке, из-за чего его запасы в печени сокращаются, что уменьшает содержание активной формы тиамина гидрохлорида. Дефицит витамина В1 приводит к изменению обмена глюкозы. В результате в организме происходят следующие патологические процессы:
- нарушение биосинтеза и обмена нейромедиаторов;
- снижение встраивания липидов в миелин;
- образование зон с лактат-ацидозом и внутриклеточным накоплением кальция.
Они способствуют проявлению нейротоксического эффекта алкоголя. Снижается выработка белков нейрофиламентов, нарушается скорость аксонального транспорта. Нейротоксичность обусловлена прямым повреждающим действием этанола и его продуктов обмена на нервные клетки. Нарушение обмена этанола вызывает образование белков, которые обратимо поражают клетки нервной системы. Поэтому прогноз при проведении адекватной терапии на начальной стадии патологического процесса, существенно улучшается.
Продукты обмена этанола обладают следующими эффектами:
- прямо повреждают миокард и периферические мышцы;
- усиливают процессы перекисного окисления;
- приводят к чрезмерному образованию свободных радикалов, развитию оксидантного стресса.
Вследствие избыточной возбудимости болевых рецепторов, реагирующих на стимулы, которые угрожают организму повреждением, у пациентов, страдающих хронической алкогольной полинейропатией, усиливается чувствительность болевых рецепторов.
Классификация
Алкогольная полинейропатия имеется несколько клинических вариантов.
По течению выделяют следующие формы:
- острую;
- подострую;
- хроническую.
Острую провоцирует запой или переохлаждение. На этом фоне симптоматика проявляется быстро и без лечения переходит в латентную, или затяжной вариант со стёртыми проявлениями.
Хроническая форма развивается в виде 4 стадий:
- Нулевая. Выявить изменения, свидетельствующие о начале болезненного процесса возможно только при помощи исследований с использованием специального диагностического аппарата – электромиографа. В пользу развития патологии свидетельствуют и положительные данные количественного и сенсорного тестирования. Больной не предъявляет никаких жалоб.
- Первая (начальных проявлений). У пациента отмечаются периодические, незначительно выраженные симптомы полиневрита.
- Вторая (с классическими, клинически значимыми признаками). Для диагностики уже вполне достаточно имеющихся жалоб и данных врачебного обследования. Функциональные дефекты отсутствуют.
- Третья (с выраженными симптомами). Болящие частично или полностью теряют возможность трудоспособности и становятся инвалидами.
Алкогольная полинейропатия, симптоматика, диагностика
Первыми проявлениями болезни являются многочисленные неприятные ощущения.
Больные жалуются на:
- «Ползанье мурашек» по коже.
- Онемение и покалывание кожных покровов.
- Чувство стягивания мышц.
Чаще всего процесс начинается с ног – алкогольная полинейропатия нижних конечностей. Пациентам кажется, что они «отсидели» в неудобном положении или «отлежали» ногу. На эти неприятности мало кто обращает внимание. Со временем симптоматика нарастает.
У болящих появляются:
- Боли тянущего, колющего, жгучего характера.
- Слабость конечностей «ватные ноги».
- Тонические спазмы «сводит мышцы».
- Расстройства чувствительности: глубокой, температурной, болевой.
- Парезы скелетной мускулатуры.
Периодические ощущения (парестезии) становятся постоянными и распространяются от отдалённых участков (дистальных) к расположенным более близко к телу (проксимальным). Пациентам кажется, что на руках и ногах надеты носки и перчатки, а при ходьбе возникает иллюзия движения «на воздушной подушке». Теряющаяся чувствительность приводит к утрате нормального восприятия предметов на ощупь. Интенсивность развития симптоматики может быть молниеносной и медленной (в течение месяцев и лет).
Запущенные стадии вызывают:
- Нарастающую мышечную слабость с сохранением принципа восходящего распространения процесса. На этом фоне проявления парестезий смягчаются.
- Вовлечение не только нижних, но и верхних конечностей.
- Утрату вибрационного вида чувствительности, мышечно-суставного чувства.
- Параличи (при тяжёлой форме).
При осмотре пациента врач выявляет:
- Резкое снижение (в 80-90% случаев), или полное отсутствие ахилловых рефлексов, у 50% больных – коленных.
- Атрофические изменения мышц голеней с переходом на бёдра.
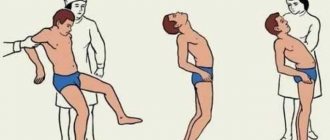
- Нарушение функций разгибателей стопы. В этой ситуации у человека видоизменяется походка. Иногда наблюдается сбои согласованных мышечных движений – атаксия.
- Нейротрофические проблемы: повышенную потливость (гипергидроз), мраморный цвет кожи, отёчность.
Ряд специалистов в своей практике выделяются следующие формы полиневрита:
- Двигательную, с преобладанием жалоб в изменении функций движения.
- Чувствительную, при которой доминирует клиника расстройств чувствительности.
- Атаксическую, проявляющуюся расстройствами координации движения.
- Смешанную.
Диагностика включает:
- Опрос.
- Осмотр.
- Электромиографию.
Некоторые врачи выявляют наряду с полинейропатическими симптомами органические виды поражения ЦНС по типу:
- Рассеянного энцефаломиелита.
- Гипоталамического синдрома.
- Вегето-сосудистых пароксизмов.
- Мононевритов.
- Псевдотабетического синдрома.
Электромиограмма позволяет обнаружить скрытые проблемы и уточнить особенности имеющегося поражения. При необходимости проводится гистологическая электронная микроскопия.
Она даёт возможность выявить два типа повреждения нервных волокон:
- Деструкцию аксона.
- Повреждение оболочек отростков (демиелинизация).
Болезнь может длиться годами. Прогноз зависит от того насколько был изначально запущенным до излечения процесс.
Симптомы
Человек в состоянии алкогольного опьянения не обращает внимания на первые тревожные симптомы: боли в ногах, мышечную слабость, легкую степень онемения. При этом они начинают проявляться с самого начала алкогольной зависимости. Постепенно симптоматика становится обширной:
- • появляются судороги;
- • немеют пальцы и кисти рук;
- • нарушается чувствительность ног – симптом описывают как «ватные» или «мягкие» ноги, которые не держат своего владельца;
- • снижаются сухожильные рефлексы;
- • диагностируются неполный и полный паралич ног (в тяжелой стадии);
- • голени, стопы приобретают синюшный оттенок, становятся холодными;
- • образуется пигментация, язвы трофического характера;
- • происходит мышечная атрофия.
Сначала симптомы затрагивают только ноги, но постепенно распространяются на все тело. На поздних стадиях начинаются расстройства психики: провалы в памяти, нарушение речевой функции, резкие перепады настроения, маниакальные состояния, дезориентация.
Чем больше повреждения, тем ярче проявляются атоксические поражения, которые вместе с нарушением рефлексов сухожилий напоминают поздний нейросифилис.
Гипергидроз, отеки, нарушение работы нервов черепной коробки – все это последствия заболевания.
Алкогольная полинейропатия, лечение
Для выздоровления необходим полный отказ от алкоголя. Кроме режима трезвости важно наладить полноценное питание для пациента.
Диета должна содержать:
- Продукты с высоким содержанием белка.
- Разнообразие фруктов, содержащих комплекс основных витаминов, особенно группы В.
- Молочные изделия, сыр, яйца.
Следует воздержаться от жареного, копченого и консервов.
Медикаментозная терапия включает следующие препараты:
- Анальгетики для снятия болевого синдрома.
- Антиконвульсанты при судорогах.
- Антидепрессанты при наличии проблем с психикой.
- Улучшающие микроциркуляцию в кровеносных сосудах.
- Регулирующие нервную проводимость.
- Антиоксиданты.
- Антигипоксанты.
- Поливитамины.
В реабилитационный период назначается:
- Лечебная физкультура, укрепляющая костно-мышечную систему.
- Массаж для профилактики контрактур.
- Кинезотерапия, способствующая растяжению связок и мышц, увеличивающая объём движений в суставах.
- Иглотерапия.
Лекарственное и физиотерапевтическое лечение полиневрита дополняется курсом противоалкогольного излечения с последующим кодированием.
Психотерапевт убирает психические проблемы при помощи:
- Рациональных методик индивидуальной психотерапии.
- Гипноза.
- Специальных программ психокоррекции.
Алкогольная полинейропатия может длиться годами. Прогноз зависит от того насколько своевременно было обращение за помощью. Немаловажное значение имеет настроенность больного на полный отказ от употребления спиртного. После прохождения курса терапии и выполнения всех врачебных рекомендаций симптомы постепенно редуцируются. Работоспособность восстанавливается частично или полностью.
Профилактика заболевания и прогноз
Профилактические мероприятия помогут избежать столь грозного заболевания, как сенсомоторная полинейропатия. Обратите внимание на свой рацион питания, проверьте уровень сахара и откажитесь от курения и алкоголя. Неконтролируемый прием лекарственных препаратов недопустим. Своевременное лечение воспалительных заболеваний, соблюдение мер предосторожности при работе с химическими препаратами и регулярное выполнение физических упражнений помогут сберечь здоровье.
При своевременном выявлении и квалифицированном лечении прогноз по заболеванию всегда благоприятный. В противном случае человеку грозит инвалидность.
Связанные услуги: Консультация невролога Судороги в ногах
Литература:
- Руководство по неврологии по Адамсу и Виктору : учеб. пособие для системы послевуз. проф. образования врачей / Морис Виктор, Аллан Х. Роппер ; науч. ред. В. А. Парфенов ; пер. с англ. под ред. Н. Н. Яхно. — 7-е изд. — Москва : Мед. информ. агентство, 2006. — 677 с.
- Периферическая нервная система в норме и патологии : [учебно-методическое пособие] / Н. С. Субботина ; Федеральное агентство по образованию, Гос. образовательное учреждение высш. проф. образования Петрозаводский гос. ун-т. — Петрозаводск : Изд-во ПетрГУ, 2006. — 129 с.
- Классическая неврология: руководство по периферической нервной системе и хроническим болевым синдромам / Силантьев Константин. — Волгоград : Панорама, 2006 (Волжский : Альянс Югполиграфкомбинат, Волжский полиграфкомбинат). — 399 с.
Текст проверен врачами-экспертами: Заведующей социально-психологической службы МЦ «Алкоклиник», психологом Барановой Ю.П., врачом психиатром-наркологом Серовой Л.А.
НЕ НАШЛИ ОТВЕТ?
Проконсультируйтесь со специалистом
Или позвоните:+7 (495) 798-30-80
Звоните! Работаем круглосуточно!