10 минут
171 просмотр
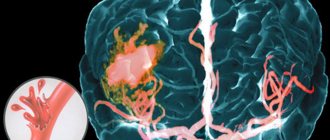
Инсульт — это острое нарушение мозгового кровообращения, приводящее к разрушению ткани головного мозга. Ежегодно в России происходит 450 000 случаев инсульта — один в каждые 1,5 минуты.
Причинами возникновения ишемического инсульта могут быть атеросклероз сосудов головного мозга, ишемическая болезнь сердца с нарушениями сердечного ритма, пороки сердца, остеохондроз шейного отдела позвоночника, артериальная гипертензия. При перечисленных заболеваниях развивается непроходимость или закупорка сосудов мозга, кровоснабжение головного мозга нарушается, что ведет к обескровливанию головного мозга — ишемии. Если кровообращение в ишемизированном участке быстро не восстанавливается, мозговая ткань в нем умирает. Отмершая ткань затем постепенно рассасывается с образованием кист (дырок) в мозговом веществе.
Последствия ишемического инсульта определяются на 90% его тяжестью и только на 10 % зависят от лечения. Поэтому профилактика инсульта во много раз эффективнее лечения, еще Гиппократ говорил: «Болезнь легче предупредить, чем лечить»
Профилактика инсульта: простые правила для предотвращения инсульта
Что вам ожидать при возвращении домой?
Когда вы будете выписываться из реабилитационного центра вам выдадут выписной эпикриз. В нём будут описаны все необходимые рекомендации по уходу за вами дома, а также необходимое оборудование и приспособления, которые вам могут понадобиться. Возвращение домой может вас изначально напугать. Возможно, вы не восстановитесь полностью и вам необходимо будет продолжить реабилитацию на амбулаторной основе. Также у вас возможно будет много вопросов касательно того, как вам продолжить полноценную жизнь после инсульта.
Восстановление двигательных функций
Рекомендуем
«Частный дом-интернат для пожилых людей: критерии выбора и процедура оформления» Подробнее
Где бы ни проходила реабилитация после инсульта у пожилого человека — в домашних условиях или в пансионате — приоритетом должно быть восстановление всех потерянных функций. Иногда бывает, что полноценная регенерация может не наступить. По этой причине восстановительный период двигательных функций можно разделить на две группы:
- Полноценный — реабилитация всех потерянных способностей организма полностью.
- Компенсирование утраченных способностей в случае, если полное восстановление невозможно. Больной пожилой человек должен получить хотя бы необходимый минимум бытовых навыков.
Даже если полная реабилитация не поможет восполнить потерянные умения, нужно выполнять полный список рекомендаций, упражнений и пройти комплексное лечение. Отказываться от полноценного восстановления нельзя ни в коем случае.
Процесс реабилитации в этот период должен состоять из нескольких этапов. В первые дни и недели будет достаточно выполнять несложные упражнения без чрезмерной физической активности. Позже пожилой пациент будет стараться выполнять поставленные задачи самостоятельно. Ухаживающий должен оказывать помощь больному только в трудных случаях.
После этого этапа начинается реабилитация двигательных функций. Первое — имитация шагов, без подъема с кровати. Далее нужно помочь пожилому человеку встать и некоторое время просто стоять на одном месте. В качестве опоры можно использовать подручные предметы: стулья, спинку кровати. Начать снова ходить после приступа человек должен сам, с небольшой помощью ухаживающего.
Самая трудная задача — восстановить двигательные способности рук. Это связано с тем, что многие поврежденные клетки мозга отвечают именно за эту функцию. Но как бы там ни было, эта временно утраченная способность все-таки может быть восстановлена, если заняться проблемой как можно скорее. Важно отдавать себе отчет, что процесс реабилитации после инсульта пожилого человека — долгая и трудоемкая задача, но эффективная.
Можно на несколько часов зафиксировать здоровую руку так, чтобы пожилой пациент старался обслуживать себя только больной рукой. Например, держал ложку, печатал на компьютере, умывался.
Усталость
Усталость является одним из самых часто встречающихся симптомов инсульта. Этот симптом проявляется у большинства людей, которые перенесли инсульт, в независимости от степени его тяжести и обычно проявляется больше всего по возвращению домой из больницы.
Данный вид усталости отличается от обычной и привычной для нас усталости, и она не зависит от вашей деятельности или активности. Каждый из нас иногда чувствует себя уставшим, но это чувство часто проходит после отдыха. Однако после инсульта усталость, которую вы чувствуете может давать вам ощущение того, что у вас нет энергии что-либо делать. Часто вы можете почувствовать, что чувство усталости приходит совсем неожиданно и в этот момент единственное, что вы можете сделать это отдохнуть, пока не пройдёт это чувство.
Иногда требуются месяца или даже года для того, чтобы данный симптом прошел. Многие люди после инсульта говорят, что у них есть хорошие и плохие дни – дни, когда они чувствуют, что могут сделать больше вещей и дни, когда они должны больше отдыхать, поскольку чувствуют себя уставшими. В процессе восстановления хорошие дни имеют тенденцию увеличиваться, а плохие уменьшаться. Часто эта усталость невидима для других людей, поэтому им может быть сложно понять то, что вы чувствуете. Несмотря на это вы можете помочь себе различными способами. Ключом к успеху является осознание того, что вы в этом не виноваты и это не ваша ошибка. Нужно принять тот факт, что необходимо длительное время для того, чтобы преодолеть данный симптом усталости.
Уровни восстановления после инсульта
После геморрагического и ишемического инсультов различают три уровня восстановления:
- первый – наиболее высокий. Речь идет о полном восстановлении утраченных функций до их начального состояния. Данный вариант возможен при отсутствии полной гибели нервных клеток участка мозга;
- второй уровень – компенсация. Ранний этап восстановления, как правило, в первые полгода после инсульта. Утраченные функции компенсируются вовлечением новых структур и функциональной перестройкой.
- Третий уровень подразумевает реадаптацию, то есть приспособление к появившемуся дефекту. Немалую роль в этом процессе играют родственники и близкие пациента. Именно они помогают больному научиться жить с появившимся дефектом.
Специалисты Юсуповской больницы в случае необходимости проводят работу с близкими пациента, обучая их особенностям ухода, а также оказывая им психологическую поддержку.
Ежедневная рутина
Ежедневная домашняя рутина может быть полезной. Ваш день будет не таким однообразным и это позволит вам научится прислушиваться к себе и определять, когда вы чувствуете себя активными и в соответствии с этим выполнять какую-либо работу по дому. Ежедневная рутина основывается на ваших потребностях и на потребностях ваших близких. Подумайте какую работу по дому вы должны выполнять ежедневно, что из этого вы можете делать самостоятельно, в чём вам необходима помощь и что вам необходимо будет научиться делать заново. Подумайте сколько времени вам понадобится для того, чтобы выполнить все эти работы. Если вы чувствуете, что устаёте, постарайтесь выполнять самые сложные и утомительные обязанности, которые требуют большей энергии в течении дня или недели, когда вы будете чувствовать большую энергию, обязательно выделяя время на отдых. Очень важно быть как можно больше активным. Постарайтесь продолжить ваше хобби, выполнять социальные и другие деятельности как можно больше. И если можете старайтесь дышать свежим воздухом каждый день!
Оставайтесь активными и поддерживайте связь с друзьями и знакомыми
Многие люди после инсульта чувствуют свою слабость, трудность в речи или любые другие проблемы. Это приводит к тому, что они теряют интерес к внешнему миру, не желают общаться с друзьями и знакомыми. Важным шагом в реабилитации после инсульта является социализация. Возможно, вам будет казаться сложным по причине двигательных проблем посещать те места, куда вы ходили до инсульта или возможно вы волнуетесь, что не сможете справиться самостоятельно со своими проблемами вне дома. Возможно, вам будет казаться, что легче остаться дома, но это может привести к изоляции, к появлению чувства одиночества и плохого настроения. Всегда есть решение проблем, вы можете воспользоваться помощью других или использовать коляску для перемещений. Постарайтесь поддерживать связь с вашими близкими друзьями, приглашайте их в гости или путешествуйте вместе с ними. Вам поможет, если ваши друзья будут знать ваши возможности, что вы можете и не можете делать. Новые знакомства возможно в начале будут вас пугать, но вполне вероятно, что знакомство с новыми людьми может быть особенно полезным для вас. Часто люди заводят новые знакомства с людьми, которые также перенесли инсульт, и это помогает им обмениваться своим опытом. Позитивное настроение, активная жизнь и поддержка отношений с друзьями и знакомыми – это ключ вашего восстановления.
Для минимализации последствий ишемического инсульта есть только первые 4,5 часа
— Александр, что происходит в организме во время инсульта и почему такими серьезными бывают его последствия?
— Инсульт — это острое нарушение мозгового кровообращения, когда прекращается кровоснабжение какого-либо участка головного мозга. Кровоснабжение нарушается — и происходит повреждение или гибель клеток мозга, а это ведет к нарушению какой-либо функции организма — речи, движения в конечностях, умственных способностей, внимания, памяти и т. д.
— Почему нарушается мозговое кровообращение?
— Инсульт возникает либо из-за блокады кровеносного сосуда, который снабжает мозг (ишемический инсульт), либо при разрыве кровеносного сосуда в мозге (геморрагический инсульт).
Блокада сосуда может быть вызвана образованием атеросклеротических бляшек (жировых отложений) или тромбом, который попадает в кровоток и вызывает закупорку артерии.
Разрыв сосуда при геморрагическом инсульте обычно происходит в размягченной стенке артерии: кровь вытекает, накапливается, что приводит к сдавливанию мозговой ткани и повреждению клеток. В обоих случаях в результате недостатка кислорода часть клеток мозга в очаге инсульта погибает, а часть повреждается.
В течение нескольких минут человек теряет способность рассуждать, говорить, двигать руками или ногами.
о возможных противопоказаниях проконсультируйтесь со специалистом
— Какие симптомы свидетельствуют об инсульте?
— Есть простейший тест, который поможет родственникам распознать инсульт. Нужно попросить его совершать всего три действия: улыбнуться, поднять обе руки и назвать свое имя. Если при улыбке опущен уголок рта, если человек не может поднять руки из-за того что одна из них ослабла, а имя произносит неразборчиво — срочно вызывайте скорую помощь.
Помните: при ишемическом инсульте для эффективного удаления блокады сосуда (тромба) есть только 4,5 часа, пока клетки поврежденного участка полностью не погибли.
Также признаками инсульта могут быть:
- внезапное онемение лица, рук, ног, слабость в конечностях,
- внезапное нарушение сознания, потеря способности говорить, затрудненная речь, потеря способности понимать смысл чужих слов,
- внезапное нарушение зрения на один или оба глаза,
- внезапное нарушение походки, головокружение, потеря равновесия,
- внезапная сильная головная боль по неизвестной причине,
- внезапная тошнота, боль в области лица или конечностей, общая слабость (чаще у женщин).
— Почему так важно обратиться за медицинской помощью в первые часы после инсульта?
— Инсульт — это неотложное состояние. Только в первые 3−5 часов медицинская помощь наиболее эффективна: это так называемое терапевтическое окно, во время которого лечение может восстановить поврежденные клетки мозга и минимизировать последствия инсульта. Если вовремя не обратиться за помощью, клетки погибнут безвозвратно, и дальнейшее лечение будет направлено только на приспособление к жизни с учетом имеющихся нарушений.
о возможных противопоказаниях проконсультируйтесь со специалистом
— Чем микроинсульт отличается от обычного инсульта? Он так же опасен и тоже требует лечения?
— Микроинсульт, или транзиторная ишемическая атака (ТИА), — это временное нарушение кровоснабжения части головного мозга, то есть предвестник инсульта. Во время ТИА человек может испытывать некоторые или все вышеописанные симптомы.
Особенность микроинсульта в том, что эти симптомы обычно выражены несильно и быстро проходят — наутро человек может чувствовать себя прекрасно.
Но отнеситесь к ним серьезно — обязательно вызывайте «скорую»! От этого зависит ваше здоровье и жизнь.
Эмоциональное состояние после инсульта
Вам понадобиться время для того, чтобы осознать, что с вами происходит и осознание этого является важным шагом в вашем выздоровлении. Важно помнить, что время выздоровления и восстановления у каждого пациента различно.
Постарайтесь делиться своими чувствами и ощущениями с людьми, которым вы доверяете. Часто у людей после инсульта проявляется множество чувств, таких как:
- Страхи и обеспокоенность – это естественный шок, недоверие и чувство потери могут повлиять на вас и на вашу семью. Вас может пугать частичная потеря памяти или вы можете бояться повторного инсульта.
- Гнев и разочарование – возможно вы будете злиться на то, что случилось с вами или, вы можете быть разочарованными тем, что не можете делать тех вещей, которые делали раньше, в особенности если у вас наблюдаются трудности в речи. Иногда вас могут раздражать другие окружающие вас люди, возможно у вас будет перемены в настроении, это то, что может повлиять на вас и на вашу семью.
- Депрессия и волнение – вероятно вы будете испытывать чувство беспокойства и волнения и это вполне нормально. Депрессия — это естественный процесс, проявляющийся после инсульта, поэтому если ваше эмоциональное состояние часто подавлено вы можете посоветоваться с вашим врачом и начать приём антидепрессантов.
- Напряжение в отношениях – раздражительность и повышенное эмоциональное состояние может привести к напряжению в отношениях с людьми, которые находятся рядом с вами. Вы можете заметить, что направляете вашу злость, гнев и разочарование на близких вам людей. Помните, что ваша семья и ваши друзья стараются понять вас и то, что вы чувствуете.
- Потеря уверенности в себе – часто после инсульта проявляется ощущение недоверия к себе и низкая самооценка, но вы должны сосредоточиться на достижении как можно большей самостоятельности и должны использовать как можно больше возможностей для поднятия самооценки. В этом вам могут помочь правильно принятые вами решения касательно способа ухода за вами, обучения новым способностям и определения реальных достижимых целей.
- Отсутствие стимула – восстановление после инсульта обычно происходит постепенно с постановкой небольших, но важных целей и достижений. Если вы чувствуете себя уставшими и у вас нет настроения, то это может повлиять на ваши стимулы к выздоровлению и восстановлению. Вы можете ставить маленькие и достижимые цели, и в начале вам может это показаться странным, но это поможет вам оставаться в хорошем настроении и поможет сохранить стимулы и желание восстановиться. Жизненноважно оставаться в хорошем настроении. Помните, что это вполне нормально если у вас в один день всё получается, а в другой день нет. Есть пределы того, чего вы можете достичь и сделать!
РЕАБИЛИТАЦИЯ ПОСЛЕ ИНСУЛЬТА
Ежегодно в России происходит около 400 тысяч инсультов, причем 30-35% больных, перенесших инсульт, погибают в остром периоде (то есть в первые 3-4 недели). У выживших наблюдаются те или иные последствия инсульта (почти у 80%), причем чаще всего это двигательные и речевые (у 35%) нарушения. При этом у многих больных происходит спонтанное (самопроизвольное) частичное или полное восстановление нарушенных функций. Существуют различные реабилитационные мероприятия, благодаря которым можно ускорить это спонтанное восстановление.
Под реабилитацией понимают комплекс мероприятий (медицинских, психологических, педагогических, социальных, юридических), направленных на восстановление утраченных в результате болезни или травмы функций, на восстановление социального статуса личности, то есть на его социальную и психологическую реадаптацию.
Основные принципы реабилитации:
- Раннее начало реабилитационных мероприятий, которые проводятся с первых дней инсульта (если позволяет общее состояние больного) и помогают ускорить темп и сделать более полным восстановление нарушенных функций, предотвратить развитие вторичных осложнений (тромбофлебитов, контрактур, пролежней, застойной пневмонии и т. д.).
- Длительность и систематичность восстановительной терапии достигаются только благодаря правильно организованной реабилитации, которая должна начинаться уже в ангионеврологическом отделении, куда больной доставляется машиной скорой помощи, затем продолжаться в реабилитационном отделении больницы и/или в реабилитационном центре и в дальнейшем осуществляться или на базе реабилитационного отделения (или кабинета) поликлиники, или в реабилитационном санатории.
- Комплексность и адекватность реабилитационных мероприятий могут обеспечить только высококвалифицированные специалисты: неврологи-реабилитологи, методисты ЛФК, логопеды-афазиологи, физиотерапевты, психотерапевты, трудотерапевты.
- Больные и члены их семей должны принимать активное участие в реабилитационном процессе (в частности, в выполнении «домашних заданий» во второй половине дня и в выходные дни).
Факторы восстановления
Сама возможность восстановления основана на таком общебиологическом законе, как реорганизация функций, то есть на способности перестраиваться и участвовать в восстановлении нарушенной функции тех нейрональных ансамблей и связей, которые раньше не были задействованы в ее реализации. Определенное значение в восстановлении функций после инсульта имеют такие факторы, как исчезновение отека вокруг зоны поражения (кровоизлияния или инфаркта), улучшение кровообращения в этой зоне, растормаживание функционально недеятельных нейронов.
Прогноз восстановления во многом определяется размером и локализацией очага поражения. Прогностически неблагоприятна для восстановления движений локализация очага в заднем бедре внутренней капсулы, где сходятся в один пучок двигательные пути. Для восстановления речи неблагоприятна локализация очага в обоих речевых зонах: в центре моторной (собственной) речи (в области Брока — заднем отделе левой нижней лобной извилины) и в центре сенсорной (понимание речи окружающих) речи (в области Вернике — заднем отделе левой верхней височной извилины). Неблагоприятными факторами являются различные эмоционально-волевые (аспонтанность, снижение психической и двигательной активности, тяжелая депрессия) и когнитивные (снижение интеллекта, памяти, внимания) нарушения.
Противопоказаниями для активной двигательной реабилитации служат сердечная недостаточность, стенокардия покоя и напряжения, острые воспалительные заболевания, хроническая почечная недостаточность. Как речевая, так и двигательная реабилитация невозможна при наличии у больных деменции и психических нарушений.
Двигательная реабилитация
Основным методом реабилитации постинсультных больных с нарушениями движений (парезы, нарушения статики и координации) является лечебная физкультура (кинезотерапия), в задачи которой входит восстановление (полное или частичное):
- объема движений, силы и ловкости в паретичных конечностях;
- функции равновесия при атаксии;
- навыков самообслуживания.
Занятия кинезотерапией должен проводить опытный методист, который после основного занятия с больным дает ему и его родным задание «на дом».
В специальных реабилитационных центрах кроме кинезотерапии больным назначается электростимуляция нервно-мышечного аппарата паретичных конечностей и проводятся занятия с применением метода биологической обратной связи. В основе этого метода лежат постоянное отслеживание различных физиологических параметров (например, величины мышечного напряжения, состояния равновесия и т. д.) и передача их пациенту и врачу с помощью различных электронных приборов в форме зрительных, звуковых или иных сигналов обратной связи. Для больного эти сигналы являются источником дополнительной информации о результатах выполнения движений. Упражнения с использованием биологической обратной связи (как правило, применяются специально разработанные компьютерные игры) не только способствуют восстановлению нарушенных функций (ловкости, силы, равновесия и т. д.), но и повышают активность больного, улучшают функцию внимания, быстроту реакции.
Занятия лечебной физкультурой начинают уже в первые дни после инсульта, как только позволят общее состояние больного и состояние его сознания. Сначала это пассивная гимнастика (движения во всех суставах паретичных конечностей совершает не больной, а методист либо инструктируемые им родственники или сиделка), легкие, выполняемые без напряжения движения в тех суставах паретичных конечностей, где они сохранились, и в здоровых конечностях, дыхательная гимнастика. Упражнения проводятся под контролем пульса и давления с обязательными паузами для отдыха. В дальнейшем упражнения усложняются, больного начинают сажать, а затем обучают садиться самостоятельно и вставать с постели. Сроки активизации больных определяются многими факторами: тяжестью инсульта (размерами кровоизлияния или инфаркта, величиной отека, дислокацией мозговых структур), общим состоянием больного, состоянием гемодинамики, тяжестью пареза. У некоторых пациентов активизацию (больной начинает вставать) начинают с 3-5-го дня после инсульта, в других случаях — через 2-3 недели.
Важный этап реабилитации — обучение стоянию и ходьбе. У больных с выраженным парезом ноги этому этапу предшествует имитация ходьбы лежа в постели или сидя в кресле. Больной учится стоять вначале с поддержкой методиста, затем самостоятельно, держась за прикроватную раму или спинку кровати. При этом больной старается равномерно распределять вес тела на паретичную и здоровую ноги. В дальнейшем пациент обучается ходьбе. Сначала это ходьба на месте, затем ходьба по палате с опорой на прикроватную раму, потом самостоятельная ходьба с опорой на четырех- или трехножную трость. При хорошей устойчивости больного сразу учат ходить с опорой на палку.
К самостоятельной ходьбе без опоры на палку больной может приступить только при хорошем равновесии и умеренном или легком парезе ноги. Расстояние и объем передвижений постепенно увеличиваются: ходьба по палате (или квартире), затем ходьба по больничному коридору, по лестнице, выход на улицу и, наконец, пользование транспортом.
Некоторые больные с легкими нарушениями «пропускают» многие вышеупомянутые этапы и сразу начинают самостоятельно ходить на относительно большие расстояния, другие «застревают» на отдельных этапах. У многих больных имеется тенденция к отвисанию паретичной стопы, что затрудняет восстановление ходьбы. Таким больным рекомендуется носить ботинки с высоким жестким креплением. Для предупреждения растяжения сумки плечевого сустава у больных с выраженным парезом руки во время ходьбы рекомендуется фиксировать руку косынкой.
Восстановление самообслуживания и других бытовых навыков также происходит поэтапно. Вначале это обучение простейшим навыкам самообслуживания: самостоятельному приему пищи; навыкам личной гигиены, таким, как умывание, бритье и так далее (речь идет о тяжелых больных, у которых эти навыки утрачены); затем обучение самостоятельному одеванию (что довольно непросто при парализованной руке), пользованию туалетом и ванной. Самостоятельно пользоваться туалетом и ванной больным с гемипарезом и атаксией помогают различные технические приспособления — поручни у унитаза, скобы в стенах ванной комнаты, деревянные стульчики в ванне. Эти приспособления нетрудно сделать как в больнице, так и в домашних условиях.
При хорошем восстановлении навыков самообслуживания и ходьбы больных надо привлекать к домашним работам; больных молодого возраста с легкими постинсультными нарушениями следует готовить к возвращению на работу.
Борьба с осложнениями постинсультного периода
Одним из грозных осложнений постинсультного периода является нарастание тонуса (спастичности) в мышцах паретичных конечностей. В одних случаях оно может наблюдаться уже в первые дни после инсульта, в других — через 1-3 месяца. Нарастание спастичности может привести к развитию контрактур.
Мероприятия, направленные на уменьшение спастичности и предотвращение развития контрактур, включают:
- лечение положением: укладка конечностей с использованием специальных лонгет на 2 часа (1-2 раза в день) таким образом, чтобы мышцы, в которых наблюдается повышение тонуса, были растянуты;
- избирательный массаж: в тех мышцах, где тонус повышен (например, в сгибателях предплечья, кисти, пальцев и разгибателях голени), применяется лишь легкое поглаживание в медленном темпе, а в мышцах-антагонистах, где тонус или не изменен, или слегка повышен, используются растирание и неглубокое разминание в более быстром темпе;
- теплолечение: парафиновые или озокеритовые аппликации на спастичные мышцы;
- назначение миорелаксантов: средствами выбора являются сирдалуд (от 1 до 4 мг 2-3 раза в день), баклофен (от 10 до 25 мг 2-3 раза в день), мидокалм (150 мг 2-3 раза в день).
Следует помнить, что миорелаксанты противопоказаны, когда имеется диссоциация между выраженной спастичностью мышц паретичной руки и легким повышением тонуса или гипотонией мышц ноги. В этих случаях применение миорелаксантов может привести к снижению силы в паретичной ноге и ухудшению ходьбы. В отдельных случаях миорелаксанты могут вызвать учащение мочеиспускания, нарушение равновесия, общую слабость, а прием сирдалуда — снижение АД.
Больным со спастичностью запрещены упражнения (часто рекомендуемые несведущими людьми), которые могут ее усилить: сжимание резинового мяча или кольца, использование эспандера для развития сгибательных движений в локтевом суставе.
Другим осложнением, возникающим у ряда (в 15-20% случаев) больных в постинсультном периоде (первые 1-3 месяца), являются трофические изменения в суставах паретичных конечностей — артропатии и синдром больного плеча, наступающие вследствие растяжения суставной сумки. Лечение артропатий включает:
- обезболивающие процедуры: электролечение (динамические или синусоидально-модулированные токи), магнитотерапия, лазеро- и иглотерапия;
- процедуры, улучшающие трофику пораженных тканей: парафиновые или озокеритовые аппликации, гидропроцедуры и анаболические гормоны (ретаболил);
- назначение антидепрессантов;
- при синдроме больного плеча — ношение фиксирующей повязки.
Лечение артропатий должно начинаться при первых же проявлениях (небольшая болезненность при движении, припухлость) и проводиться на фоне кинезотерапии.
Речевая реабилитация
Более чем у трети больных, перенесших инсульт, наблюдаются речевые нарушения: афазия и дизартрия. Основой речевой реабилитации являются занятия с логопедом-афазиологом или нейропсихологом в сочетании с выполнением «домашних» заданий. Занятия по восстановлению речи (собственной речи, понимания речи окружающих) включают также упражнения по восстановлению обычно нарушенных при афазии (и сохранных при дизартрии) письма, чтения и счета. Определенную помощь в занятиях, которые проводят родственники больного при отсутствии в данной местности логопеда-афазиолога, может оказать доступно написанное пособие М. К. Бурлаковой «Коррекция сложных речевых расстройств: Сборник упражнений» (М.: М. В. Секачев, 1997).
Очень опасна в такой ситуации речевая изоляция больного. Врачи должны внушать родным и близким больного, что не только специальные занятия, но и обычный постоянный бытовой речевой контакт с больным сами по себе способствуют восстановлению у него как собственной речи, так и пониманию речи окружающих.
Психологическая и социальная реадаптация. Медикаментозная реабилитация
У большинства больных с последствиями инсульта в той или иной мере наблюдается психологическая и социальная дезадаптация, чему способствуют такие факторы, как выраженный двигательный и речевой дефицит, болевой синдром, когнитивные и эмоционально-волевые нарушения, потеря социального статуса. Такие больные нуждаются в здоровом психологическом климате в семье, созданию которого во многом должны способствовать разъяснительные беседы, проводимые с родными и близкими больного врачами-реабилитологами. Семья должна, с одной стороны, оказывать больному психологическую поддержку, способствовать созданию оптимистического настроя, а с другой — помогать выработать у него реалистический подход к имеющемуся недугу, к возможностям и пределам восстановления. Если больной не в состоянии вернуться на работу, необходимо по мере возможности привлекать его к выполнению домашних дел, помочь найти ему интересное хобби, привлекать к участию в различных культурных, общественных и религиозных мероприятиях.
Для уменьшения выраженности астенодепрессивного синдрома рекомендуется прием антидепрессантов (амитриптилина, мелипрамина, флуоксетина), например саротена (амитриптилина). Существует пролонгированная форма амитриптилина — саротен-ретард, что создает дополнительное удобство для пациента и врача. В последнее время все большее применение находят антидепрессанты нового класса — селективные ингибиторы обратного захвата серотонина. В частности, хорошо зарекомендовал себя ципрамил (циталопром), который эффективно снимает проявления депрессии, хорошо переносится и практически не имеет побочных эффектов. При когнитивных и речевых нарушениях применяются препараты с ноотропным действием: курсы ноотропила в виде внутривенных капельных вливаний (по 6-12 г на одно вливание, курс — 10-15 вливаний) или внутримышечных (20%-5,0 № 20-30) либо перорально (по 1,2 г 2 раза в день в первую половину дня в течение 2-3 месяцев, 2-3 курса в год); курсы (2 раза в год) церебролизина (по 5 внутримышечно ежедневно № 20-30 или по 10-20 г внутривенно капельно на 150-200 физраствора № 20). В последнее время появляются сообщения о том, что при когнитивных нарушениях (особенно нарушениях памяти) хорошо зарекомендовали себя глиатилин и семакс.
Профилактика повторных инсультов
Реабилитация больных обязательно должна включать в себя и профилактику повторных инсультов с учетом механизма развития первого инсульта. Больным с гипертоническим кровоизлиянием в мозг и лакунарным инфарктом (на фоне гипертонической болезни) обязательно проводится коррекция АД. Всем больным с ишемическим инсультом назначаются в профилактических целях антиагреганты (малые дозы аспирина или курантил в дозе до 150 мг/сутки). Больные с кардиоэмболическим инсультом наряду с антиагрегантами обязательно должны принимать антикоагулянты (фенилин или синкумар) под контролем протромбина крови. Больные с гемодинамически значимым стенозом внутренней сонной артерии (более 70%) или с подозрением на эмбологенную бляшку в ней (что можно установить при дуплексном сканировании) должны быть направлены на консультацию в специализированный неврологический центр в целях определения показаний к реконструктивной операции на сосудах.
Для всех больных обязателен здоровый образ жизни: отказ от курения и злоупотребления алкоголем, антисклеротическая диета, посильная физическая активность.
Отношения
Инсульт не влияет только на вас, но и на ваших окружающих. Ваши отношения с окружающими могут стать сложными и на них может повлиять то, как вы чувствуете себя. Ваша семья и ваши друзья будут стараться понять, что вы чувствуете и вы должны быть с ними честными. Рассказывая им о своих чувствах и стараясь понять то, что чувствуют они вы таким образом можете помочь себе. Адаптация к жизни после инсульта приведёт к некоторым изменениям в вашей жизни и в жизни вашей второй половины, и тогда это может привести к стрессу в ваших отношениях. Эмоциональные изменения, изменения в вашем теле и сложности в отношениях может также повлиять на вашу сексуальную жизнь.
На какие первые признаки и симптомы инсульта нужно обратить внимание?
У некоторых больных приступ проявляется ярко: они падают, теряют сознание. Но бывает и так, что признаки не выражены четко, распознать катастрофу в сосудах головного мозга сложно. Человек может подумать, что просто так сильно проявляется другое заболевание, например, гипертонический криз, особенно, если пациента болеет артериальной гипертензией.
Характерные признаки инсульта у мужчин и женщин:
- Головная боль. Она довольно сильная, нередко сопровождается головокружением, тошнотой, рвотой.
- Параличи и онемения в разных частях тела. Нарушения могут возникать в одной руке, ноге, на лице или на целой половине тела. Они бывают выражены в разной степени, в зависимости от того, какая часть головного мозга повреждена, насколько сильно.
- Нарушение речи. Больному сложно произнести слова, фразы, либо он испытывает проблемы с пониманием чужой речи.
- Нарушение зрения. Может возникать двоение в глазах, появляются темные пятна, «мушки» перед глазами.
- Нарушение координации движений, чувства равновесия, сильное головокружение.
Даже если симптомы, которые возникли у человека, не указывают явно на инсульт, но есть хотя бы малейшее подозрение, нужно немедленно обратиться за медицинской помощью. Лучше перестраховаться. Позвоните на горячую линию Московской службы экстренной и неотложной помощи для последующей госпитализации в территориальный сосудистый центр.
Вождение
Инсульт различными способами может повлиять и на ваши способности безопасного вождения, это может быть ваше физическое состояние, зрительная недостаточность, возможно вам будет сложно сосредоточиться на длительное время. В первые месяцы даже после микроинсульта не разрешается водить. По истечению некоторых месяцев вы должны будете посетить вашего доктора, который даст вам советы и рекомендации касательно вождения скажет вам можно ли вам снова начать водить. Вероятно, он вас направит на прохождение повторного оценивания ваших способностей вождения. Важно сообщить вашей страховой компании о том, что у вас случился инсульт.
Возвращение на работу
Инсульт станет настоящим вызовом для вас если вы ранее работали. Он может лечь большим отпечатком на вашу жизнь и изменить вашу роль в семье и социуме. Многие люди не смотрят на ситуацию реалистично и стараются делать много вещей за короткий промежуток время. Усталость, когнитивные осложнения такие как потеря памяти, сложность сосредотачивать внимание, может означать то, что вы уже не сможете вернуться на работу. Очень важно поговорить честно с вашим работодателем для того, чтобы вы рассмотрели вариант адаптации на месте работы. Частичная занятость и уменьшенная нагрузка может быть вполне возможным вариантом. Не будьте слишком строги к себе, если у вас будет что-то не получаться или что-то будет идти не так, как это было до того, как у вас случился инсульт. Очень многие люди возвращаются на работу. Многие воспринимают это как возможность попробовать что-то новое, например работа на дому или принятие новых полномочий.
УМЕНЬШЕНИЕ ВЕРОЯТНОСТИ ПОВТОРНОГО ИНСУЛЬТА
Существует вероятность повторного инсульта?
Если у вас случился инсульт, то существует риск повторного инсульта. Однако, существует несколько вещей, которые могут уменьшить опасность второго инсульта:
- Приём лекарств, которые вам прописали
- Контроль и сохранение в пределах нормы артериального давления
- Контроль и сохранение в пределах нормы уровня холестерина в крови
- Контроль за диабетом (если это необходимо)
- Адаптация к новому способу жизни с целью уменьшения опасности
Изменения в вашей жизни могут включать:
- Прекращение курения
- Здоровое и разнообразное питание
- Сохранение здорового веса
- Сохранение физической активности
- Уменьшение употребления алкоголя